Liên hệ tuyển sinh
BÁO CÁO CA BỆNH KAWASAKI Ở TRẺ EM
ABSTRACT
Bệnh Kawasaki (KD) là một bệnh viêm mạch hệ thống chủ yếu ảnh hưởng đến các động mạch cỡ trung bình. Các triệu chứng chính bao gồm sốt cao đột ngột, viêm kết mạc, tổn thương da - niêm mạc, và hạch cổ lớn. KD thường bắt đầu với sốt cao đột ngột liên tục, ít đáp ứng với thuốc hạ sốt thông thường. Các triệu chứng khác bao gồm phát ban đa dạng toàn thân (>90%), ban đỏ lòng bàn tay (80%), viêm kết mạc không có mủ đối xứng (80–90%), thường là sưng lớn hạch cổ một bên (>1,5 cm; 50%), và viêm đỏ niêm mạc miệng lưỡi và/ hoặc môi nứt nẻ (80–90%). Một bệnh nhân nam 4,5 tuổi, nặng 15kg được đưa vào bệnh viện ngày 17/2/2024 với biểu hiện sốt cao liên tục 2 ngày kèm sưng nóng đỏ đau hạch cổ phải, làm giới hạn hoạt động của trẻ. Trong quá trình điều trị và theo dõi bệnh tại khoa Nhi - Bệnh viện Tâm trí Đà Nẵng, bệnh nhân được chẩn đoán mắc Kawasaki vào ngày thứ 7 của bệnh và điều trị đặc hiệu bằng globulin miễn dịch tĩnh mạch và aspirin uống. Bệnh nhân đáp ứng tốt và xuất viện vào ngày thứ 10 của bệnh.
TỪ KHÓA: Kawasaki, động mạch cỡ trung bình,môi nứt nẻ, sốt
Kawasaki disease (KD) is a systemic vasculitis mostly affecting medium-sized arteries. Main symptoms include fever, conjunctivitis, skin and mucous membrane affection, and cervical lymphadenopahty. KD begins with acute-onset high fever. Further symptoms include generalized polymorphic exanthema (>90%), palmoplantar erythema (80%), symmetric non purulent conjunctivitis (80–90%), usually unilateral cervical lymphadenopathy (>1.5 cm; 50%), and mucosal enanthema with red and/or chapped lips (80–90%). A male patient of 4,5 years and weight 15kg was bought to Tam Tri hospital in Danang city on 17/2/2024 with the high grade fever and cervical lymphadenopathy since last 2 days. On further evaluation the child was diagnosed with KD on the 7th day and symptomatic treatment given along with standard immunoglobulin and aspirin. Patient was treated well and discharged on the 10th day.
KEYWORDS: Kawasaki ,medium sized arteries, chapped lips, fever
INTRODUCTION
BÁO CÁO CA BỆNH
Bệnh nhi nam 4,5 tuổi, vào viện ngày 17/4/2024 vì sốt cao, sưng đau hạch cổ phải.
Bệnh sử: Cách ngày nhập viện 1 ngày, bệnh nhi xuất hiện triệu chứng sốt cao liên tục (39-40 độ C) không đáp ứng với thuốc hạ sốt Paracetamol, kèm sưng hạch cổ phải, đau và làm giới hạn vận động cổ trẻ.
Tiền sử: Không có tiền sử dị ứng thuốc, co giật trước đó. Được tiêm chủng đầy đủ. Không có tiền sử té ngã chấn thương vùng đầu mặt cổ trước đó.
Tình trạng lúc nhập viện:
Lâm sàng:
Bệnh tỉnh táo, vẻ mệt
M: 130 lần/phút, 39độ C, tst: 28 lần/phút
- Tiếp xúc tốt
- Không ban da, môi lưỡi không đỏ, da bàn tay chân không đỏ, không phù mu
- Sưng đau hạch cổ phải, kt 16x18mm
- Tim phổi thường
- Họng đỏ, amydan sưng đỏ nhẹ
Cận lâm sàng:
CTM:
- Bc: 23,8G/l, Neu 80%
- HC, TC: bình thường
- CRP: 72,66 mg/dL
Siêu âm: hạch vùng cổ kt 12x18mm, còn cấu trúc rốn hạch, bờ đều, giới hạn rõ, tăng tưới máu
Chẩn đoán lúc vào viện: Viêm hạch bạch huyết cổ Phải, được điều trị với kháng sinh tĩnh mạch Ceftriaxone, Gentamycin, Clindamycin.
Đến ngày thứ 3 sau khi nhập viện, trẻ vẫn còn sốt cao liên tục, xuất hiện các hồng ban (không hoá bọng nước) rải rác toàn thân, hạch cổ phải vẫn giữ nguyên kích thước kèm sưng nóng đỏ đau (chưa có các triệu chứng khác như đỏ mắt, môi lưỡi ko đỏ, tay chân không đỏ/phù mu). Kết quả cận lâm sàng cho thấy tình trạng viêm không cải thiện, với WBC tăng (21,04 G/L), Neu: 78,1%, HC,TC: bình thường,CRP: 140 mg/L, Procalcitonin: 0,266, ĐGĐ: Na/K/Cl: 133/3,83/95,5, Chức năng gan thân: bth, Albumin: 32 g/L, LDH: 255,9 U/L, Ferritin: 271,3 ng/mL, 10TSNT: ketone+, Siêu âm: góc hàm phải nhiều hạch dmax 18x16mm, còn rốn hạch, tưới máu trung tâm. Trẻ được đổi phương án điều trị với kháng sinh Linezolid và Imipenem truyền tĩnh mạch. Các triệu chứng như sốt, sưng hạch cổ, ban da sau đó 2 ngày cũng không cải thiện, trẻ xuất hiện đỏ kết mạc mắt và đỏ niêm mạc miệng lưỡi, môi đỏ (Hình 1), các xét nghiệm sau 2 ngày cho thấy tình trạng viêm không cải thiện. Cụ thể, WBC tăng (20,17 G/L), Neu: 77%, HC,TC: bình thường, CRP: 146,6 mg/L, VSS 1h/2h: 50/100mm, Procalcitonin: 0,213, Troponin T: 0,004, Pro-BnP: 356,9 pg/ml, Siêu âm tim: chức năng tim bình thường, Động mạch vàng LMCA: 2,5mm. Trẻ được chẩn đoán Kawasaki ngày thứ 7, và điều trị đặc hiệu với Immunnoglobulin liều 2g/kg/12 giờ kèm với aspirin liều 80mg/kg/24 giờ. Sau truyền IVIG 1 ngày, trẻ cắt sốt, hết ban da, tình trạng đỏ kết mạc mắt, môi lưỡi cũng biến mất, hạch cổ giảm sưng đau và vận động lại bình thường sau 2 ngày. Các chỉ số cận lâm sàng cũng cải thiện sau điều trị: WBC (11,2G/L), neu 43%, CRP: 28,54 mg/L, VSS 1h/2h: 74/112mm. Aspirin uống được giảm liều còn 4mg/kg/24 giờ sau khi trẻ cắt sốt được 72 giờ và được xuất viện sau đó. Tại lần tái khám tiếp đó, trẻ xuất hiện triệu chứng bong da đầu ngón tay chân 2 bên (hình 2), kích thước động mạch vành 2 bên là 2,5mm và 2,6mm.
PHƯƠNG PHÁP ĐIỀU TRỊ: Truyền IVIG vào ngày thứ 7 của bệnh.
KẾT QUẢ ĐIỀU TRỊ: Hết sốt sau 24h truyền thuốc, chưa ghi nhận biến chứng mạch vành.
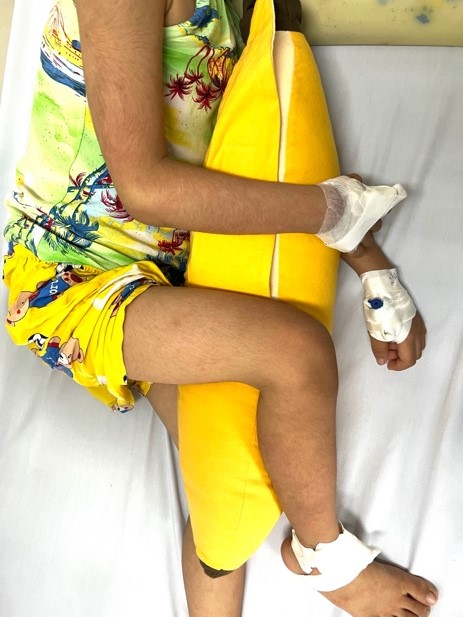
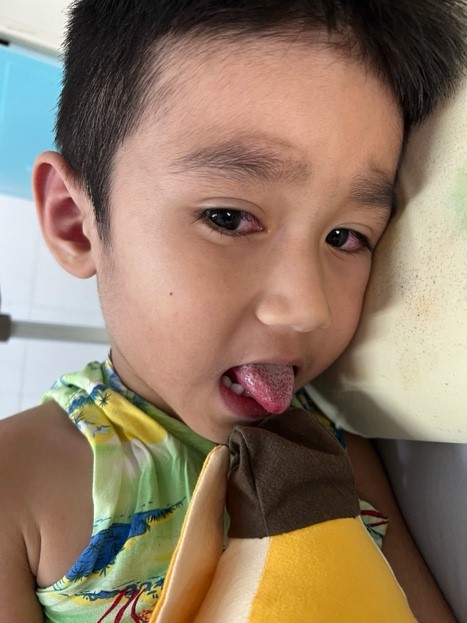
Hình 1. Ban da toàn thân, môi đỏ, lưỡi dâu tây, kết mạc mắt đỏ
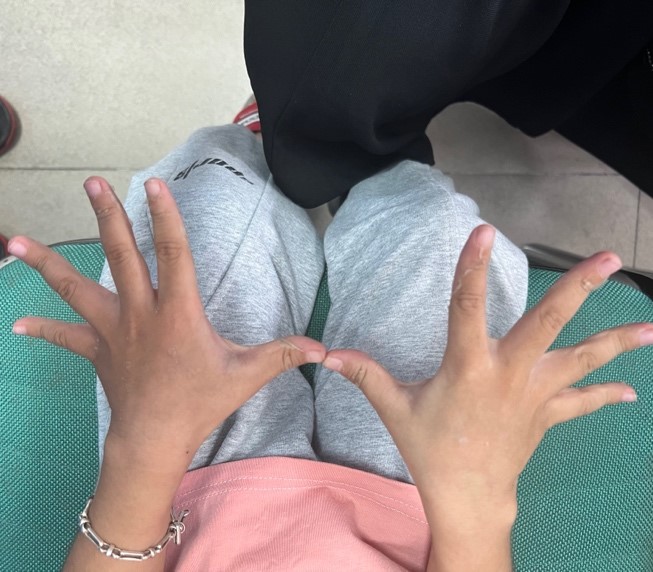
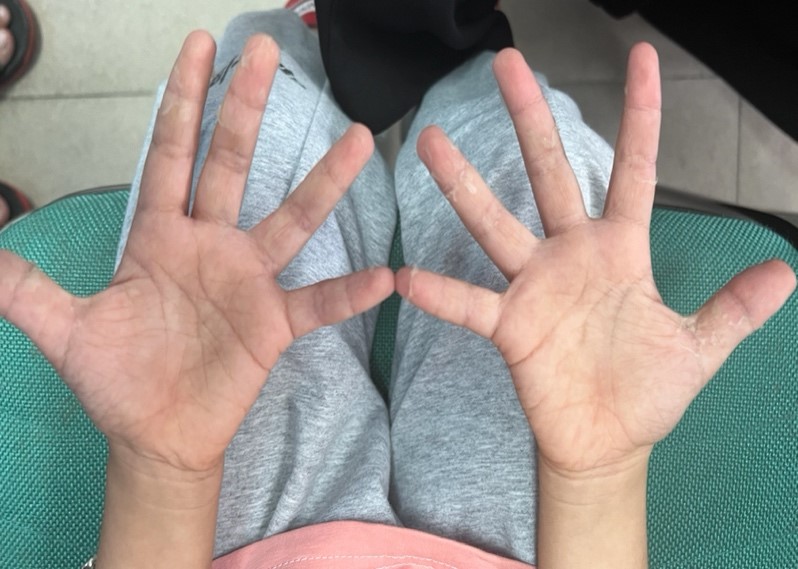
Hình 2: Bong da đầu ngón tay 2 bên trong giai đoạn bán cấp
III. BÀN LUẬN
Bệnh Kawasaki (KD), còn được gọi là hội chứng hạch bạch huyết niêm mạc, là một bệnh viêm mạch máu trung bình cấp tính, tự giới hạn, chủ yếu ảnh hưởng đến động mạch vành.[1] Đây là nguyên nhân hàng đầu gây ra bệnh tim mắc phải ở các quốc gia phát triển và đang dần vượt qua bệnh thấp tim ở các nước đang phát triển.[2] [3] Nguyên nhân của bệnh Kawasaki (KD) vẫn chưa được biết rõ và có thể liên quan đến mầm bệnh lây truyền qua đường không khí hoặc nước. Tuy nhiên, trong những năm gần đây đã có những nghiên cứu cho thấy một số dấu hiệu di truyền nhất định (chẳng hạn như các kiểu huyết thanh HLA-B51 và HLA-Bw22j2, các kiểu haplotype cụm gen thụ thể chemokine CCR2-CCR5 và đa hình FCGR3A của thụ thể IgG IIIa) cho thấy khuynh hướng mắc bệnh bệnh. Trên thực tế, anh chị em ruột có nguy cơ mắc bệnh cao gấp 10-20 lần so với dân số nói chung.[1] [3] [4] Không có bằng chứng nào cho thấy bệnh truyền từ người sang người. Nhiều sinh vật có nguồn gốc vi khuẩn và virus bị nghi ngờ là nguyên nhân, nhưng cho đến nay, không có tác nhân nào được xác định là nguyên nhân hàng đầu.[1] Tuy nhiên, đã có bằng chứng cho thấy hơn 40% trẻ em được chẩn đoán mắc bệnh KD có kết quả xét nghiệm dương tính với các mầm bệnh đường hô hấp do virus.[5]
Bệnh nhi trong trường hợp lâm sàng là nam 4,5 tuổi, thời điểm khởi bệnh xảy ra vào mùa xuân. Các nghiên cứu cho thấy bệnh KD phổ biến nhất ở trẻ em dưới 5 tuổi, nhưng nó có thể xuất hiện ở mọi lứa tuổi, ngay cả ở người lớn.[4] Nam : nữ = 1,5 : 1).[2] [6] [4] Các bé trai cũng có nhiều khả năng bị biến chứng và tử vong hơn.[3] Rất hiếm khi thấy bệnh Kawasaki ở trẻ dưới 4 tháng tuổi, có thể là do sự bảo vệ khỏi kháng thể của mẹ.[1] Nó thường thấy nhất ở trẻ em gốc Á, đặc biệt là người Nhật, và ít phổ biến nhất ở trẻ em da trắng.[1] Tỷ lệ mắc bệnh dường như cũng cao hơn vào những tháng mùa đông và mùa xuân.[1] [3] [4] Tỷ lệ mắc bệnh thay đổi từ 10 đến 20 trên 100.000 trẻ em < 5 tuổi ở Hoa Kỳ và Canada đến 50 đến 250 trên 100.000 trẻ ở Nhật Bản, Đài Loan hoặc Hàn Quốc.
Tác nhân xâm nhập qua đường hô hấp và bắt đầu phản ứng kích hoạt tế bào lympho, cytokine và proteinase, đặc biệt là yếu tố hoại tử khối u alpha (TNF-a), Interleukin 1, 4 và 6 và metallicoproteinase ma trận (MMP3 và MMP9) [7Sự kích hoạt này gây ra viêm cơ tim và viêm động mạch, và từ hoại tử fibrinoid của lớp đàn hồi bên trong, sự phát triển của một điểm yếu trên thành mạch khiến nó hình thành chứng phình động mạch do sự xâm lấn của bạch cầu trung tính.[1] Sự kích hoạt không điển hình của bạch cầu đơn nhân và đại thực bào được coi là nguyên nhân gây ra các tổn thương mạch máu này, đặc trưng của bệnh Kawasaki và gợi ý rằng phản ứng miễn dịch bẩm sinh đã kích hoạt quá trình này. Qua nhiều tuần và tháng, thành của chứng phình động mạch vành dày lên có thể dẫn đến hẹp và hình thành huyết khối, dẫn đến nhồi máu cơ tim (MI), vỡ, rối loạn nhịp tim liên quan đến thiếu máu cục bộ hoặc tử vong. Nguy cơ lớn nhất của các biến chứng tim mạch xảy ra trong thời kỳ tăng tiểu cầu. Chứng phình động mạch vành nhỏ có thể giải quyết trong 60% trường hợp ở giai đoạn lui bệnh sau này khi các dấu hiệu viêm trở lại bình thường.
Có ba giai đoạn chính của quá trình bệnh: cấp tính, bán cấp và hồi phục.[11] [12] Giai đoạn cấp tính bao gồm cơn sốt cao đột ngột kéo dài từ 1 đến 2 tuần nhưng có thể kéo dài đến 3 đến 4 tuần nếu không được điều trị. Trong giai đoạn phát ban cấp tính, viêm kết mạc và viêm cơ tim xảy ra. Giai đoạn bán cấp bắt đầu khi cơn sốt giảm dần và kéo dài đến tuần thứ 4 đến tuần thứ 6 của bệnh. Bệnh nhân sẽ bị bong tróc bàn tay, tăng tiểu cầu và phát triển chứng phình động mạch vành. Giai đoạn hồi phục là khi các dấu hiệu lâm sàng của bệnh chấm dứt, thường là trong vòng 3 tháng kể từ khi phát bệnh lần đầu. Những bất thường về tim vẫn có thể biểu hiện rõ ràng trong giai đoạn này; tuy nhiên, chứng phình động mạch sau 8 tuần bị bệnh là điều bất thường.[13] Bệnh nhân trong trường hợp lâm sàng có sốt liên tục kéo dài 7 ngày, được phát hiện và chẩn đoán bệnh trong giai đoạn cấp tính. Quá trình theo dõi sang giai đoạn bán cấp, trẻ có biểu hiện bong tróc da tay. Điều này càng củng cố cho chẩn đoán. Điều đáng lưu ý là bệnh nhân được điều trị kịp thời nên không có biến chứng phình động mạch vành trong giai đoạn bán cấp khi tái khám theo dõi.
Một loạt các biểu hiện ít phổ biến hơn trong KD bao gồm đau bụng, nôn mửa hoặc tiêu chảy ở 20%; viêm gan; viêm tuyến mang tai; lồng ruột; đau khớp từ 15-50%, đặc biệt là các khớp chịu lực lớn hơn [1]; nhức đầu, khó chịu, co giật, viêm màng não vô khuẩn; sổ mũi và ho ở 20-30%; phình động mạch chủ; suy van; mào tinh hoàn, viêm tinh hoàn hoặc viêm niệu đạo. Bệnh nhân trên có biểu hiện viêm kết mạc không mủ mủ, viêm họng không tiết dịch sẽ gợi ý một chẩn đoán KD.
Năm 2014, Hiệp hội Tim mạch Hoa Kỳ (AHA) đã công bố các tiêu chí cần thiết để xác định chẩn đoán.[1] Tuy nhiên, điều quan trọng cần lưu ý là những trẻ không đáp ứng đầy đủ các tiêu chí nhưng có bất thường về tim trên siêu âm tim sẽ được chẩn đoán là KD.[1] Bệnh nhân phải sốt từ 5 ngày trở lên, có ít nhất 4 tiêu chí sau (tất cả cùng một lúc hoặc trong nhiều ngày):
Viêm kết mạc nhãn cầu không đau hai bên không có dịch tiết
Miệng và hầu họng đỏ bừng, lưỡi dâu hoặc môi đỏ, nứt nẻ
Hồng ban đa dạng (dạng sởi, dạng dát sẩn hoặc dạng sẹo)
Phù tay và chân kèm theo ban đỏ ở lòng bàn tay và lòng bàn chân
Hạch cổ (đường kính trên 1,5 cm)
Trường hợp lâm sàng có ban đỏ dạng dát toàn thân trên thân và tứ chi, xuất hiện trong vòng 5 ngày sau khi bị sốt và giống như phát ban do virus hoặc phát ban do thuốc, nhưng sẽ không có ngứa. Bệnh nhân cũng thường bị bong tróc da ở vùng quanh lưỡi bắt đầu khoảng 2 đến 3 tuần sau khi bắt đầu sốt, đây là đặc điểm phù hợp với bệnh KD.[1]
Bệnh Kawasaki không điển hình nên được cân nhắc ở trẻ bị sốt từ 5 ngày trở lên và có hai hoặc ba tiêu chuẩn chính. Nó phổ biến hơn ở trẻ nhỏ và trẻ lớn.[1] [2] [4] Vì vậy, nếu trẻ dưới 6 tháng tuổi bị sốt kéo dài trên 7 ngày, điều quan trọng là phải siêu âm tim để loại trừ KD.[2][4] AHA đã tạo ra một thuật toán cho những bệnh nhân này bao gồm các xét nghiệm và siêu âm tim để đưa ra chẩn đoán.[3] Nếu protein phản ứng C (CRP) < 30 mg/l và tốc độ lắng hồng cầu (ESR) < 40 mm/giờ thì theo dõi bệnh nhân hàng ngày; nếu hết sốt và bong tróc da, hãy siêu âm tim và điều trị nếu phát hiện chứng phình động mạch. Nếu CRP > 30 mg/l và/hoặc ESR > 40 mm/h thì nên siêu âm tim. Trường hợp có các tiêu chí KD không đầy đủ, hãy bắt đầu điều trị và siêu âm tim khi có hơn ba trong số những điều sau đây [15]:Hemoglobin thấp so với tuổi, Số lượng bạch cầu (WBC) > 15.000/mm, Số lượng tiểu cầu > 450.000/mm, Albumin huyết thanh < 3,0 g/dl, Tăng alanine aminotransferase, WBC nước tiểu > 10/vi trường.
Không có xét nghiệm hoặc xét nghiệm chẩn đoán hình ảnh cần thiết nào khác sau chẩn đoán lâm sàng KD, ngoài siêu âm tim. Tuy nhiên, một số nghiên cứu có thể hữu ích trong trường hợp bệnh chưa điển hình nhằm giúp thu hẹp chẩn đoán khi không đáp ứng tất cả các tiêu chí lâm sàng. Các tiêu chí được đề xuất bao gồm công thức máu toàn bộ (CBC), bảng chuyển hóa, ESR, CRP và phân tích nước tiểu. Thiếu máu bình sắc nhẹ đến trung bình là đặc trưng của giai đoạn bệnh cấp tính, trong khi tăng tiểu cầu hiện diện ở giai đoạn bán cấp.[6] Giảm tiểu cầu có thể xuất hiện ít phổ biến hơn trong giai đoạn cấp tính, nhưng dự đoán nguy cơ phình động mạch vành (CAA) cao hơn và có thể liên quan đến ban xuất huyết giảm tiểu cầu miễn dịch (ITP), đông máu nội mạch lan tỏa (DIC) hoặc bị phá hủy bởi globulin miễn dịch. Có thể xuất hiện tình trạng giảm albumin máu và tương quan với diễn biến bệnh nặng hơn và kéo dài hơn.[8] Tăng bilirubin máu và tăng men gan có thể do tắc nghẽn gan, từ đó có thể dẫn đến vàng da tắc mật cũng như phù túi mật.[1] [6] [16] [17] Các chất phản ứng ở giai đoạn cấp tính hầu như luôn tăng cao. Nồng độ peptide natriuretic loại Pro-B (Pro-BNP) dường như tương quan với nguy cơ hình thành chứng phình động mạch vành và kháng globulin miễn dịch tiêm tĩnh mạch (IVIG) cao hơn ở bệnh nhân dưới 3 tháng tuổi.[3] Phân tích nước tiểu sẽ cho thấy mủ niệu vô trùng, sẽ không có nếu mẫu được lấy từ bàng quang.[1] [6] Nếu chọc dò tủy sống được thực hiện để giúp loại trừ các phân biệt khác, tăng bạch cầu đa nhân là một dấu hiệu phổ biến ở KD và có thể gây nhầm lẫn cho chẩn đoán hoặc viêm màng não do virus [1]. Vì nhiễm virus đường hô hấp đồng thời là phổ biến và có thể đóng vai trò trong sinh bệnh học ở KD, đừng để kết quả phản ứng chuỗi polymerase (PCR) virus đường hô hấp dương tính làm sai lệch chẩn đoán KD.
Siêu âm tim nên được thực hiện trong giai đoạn cấp tính của bệnh để loại trừ chứng phình động mạch vành (CAA). Các động mạch vành xuống trước bên trái và động mạch vành phải thường bị ảnh hưởng nhất.[18] Chứng phình động mạch có thể có dạng hình thoi, túi, giãn tĩnh mạch hoặc phân đoạn. Chứng phình động mạch có nhiều khả năng thoái lui là dạng hình thoi, nhỏ và ở xa. Điều quan trọng nữa là đánh giá các phần khác của tim để tìm dấu hiệu giãn gốc động mạch chủ, giảm khả năng co bóp, rối loạn chức năng van và tràn dịch. Tuy nhiên, siêu âm tùy thuộc vào khả năng của người thực hiện và gặp khó khăn trong việc đánh giá phần giữa và phần xa của mạch máu. Do đó, việc sử dụng CTA của động mạch vành ngày càng trở nên nổi bật hơn vì nó có thể xác định và định lượng các tổn thương một cách chính xác, đặc biệt là các tổn thương ở đoạn giữa và đoạn xa của mạch máu.[19] Tuy nhiên, người ta phải cân nhắc giữa rủi ro và lợi ích của việc tiếp xúc với bức xạ ở trẻ em. Ngoài ra, CT còn hạn chế trong việc đánh giá lòng mạch máu có hiện tượng vôi hóa.[4] Một số nhà điều tra hiện đang sử dụng CT chùm tia điện tử để đánh giá tình trạng vôi hóa động mạch vành như một dấu hiệu cho các biến cố mạch vành trong tương lai.[20] Chụp mạch cộng hưởng từ (MRA) cũng là một lựa chọn nếu lo ngại phơi nhiễm bức xạ và nó nhạy hơn đối với các tổn thương nhỏ và tăng sản nội mạc.[4] Điện tâm đồ (ECG) có thể cho thấy khoảng PR kéo dài, sóng Q sâu, điện áp thấp, thay đổi ST-T và rối loạn nhịp tim gợi ý tổn thương cơ tim và bất thường tái cực.[4] Trên bệnh nhân này, kết quả siêu âm qua các lần kiểm tra đến tuần thứ 6 vẫn bình thường. Tuy nhiên, trong quá trình theo dõi, nếu có dấu hiệu bất thường trên siêu âm tim, nên bổ sung các cận lâm sàng hình ảnh khác để bộc lộ chính xác tổn thương.
Test gắng sức tim để phát hiện thiếu máu cục bộ có thể hồi phục được khuyến cáo là Mức độ A cho trẻ mắc bệnh KD và đã biết CAA.[1] Chụp động mạch vành cung cấp cái nhìn chi tiết hơn về động mạch vành khi so sánh với siêu âm tim, nhưng chỉ có lợi ở những bệnh nhân có tổn thương động mạch vành phức tạp hơn để đánh giá mức độ hẹp.[1] [4] Nên trì hoãn chụp động mạch 6-12 tháng sau lần khám đầu tiên.[1]
Điều trị nhằm vào điểm bệnh Kawasaki để giảm thiểu nguy cơ hình thành chứng phình động mạch vành (CAA), đạt đỉnh điểm từ 2 đến 4 tuần sau khi khởi phát bệnh, bằng cách giảm tình trạng viêm động mạch vành.[4] Chăm sóc hỗ trợ cũng rất cần thiết. Bệnh nhân nên dùng IVIG liều cao ở mức 2 g/kg trong 10-12 giờ cũng như aspirin liều cao (ASA) (80 mg/kg/ngày đến 100 mg/kg/ngày chia mỗi sáu giờ) cho đến khi bệnh nhân hết sốt. trong hơn 48 giờ.[1] Vào thời điểm đó, nên tiếp tục sử dụng ASA, nhưng có thể giảm liều xuống 3 mg/kg-5 mg/kg và duy trì cho đến khi không còn bất kỳ bằng chứng nào về những thay đổi ở tim khoảng 6 đến 8 tuần sau khi khởi phát bệnh.[1] Cũng cần lưu ý rằng trẻ em có nguy cơ mắc hội chứng Reye cao hơn nếu chúng bị nhiễm cúm hoặc thủy đậu khi dùng ASA, và trẻ nên tiêm vắc xin cúm và kiêng vắc xin thủy đậu khi dùng ASA.[1] Clopidogrel hoặc dipyridamole có thể được sử dụng thay thế cho dị ứng ASA, hoặc tạm thời trong thời gian bị cúm hoặc thủy đậu để ngăn ngừa hội chứng Reye. Trường hợp bệnh nhân ở trên, các Bác sỹ đã tuân thủ theo khuyến cáo, chưa ghi nhận biến chứng hội chứng Reye khi điều trị bằng aspirin.
Nếu bệnh nhân vẫn sốt 36 đến 48 giờ sau liều IVIG đầu tiên thì nên lặp lại liều này một lần. Lý tưởng nhất, IVIG nên được bắt đầu trong vòng 7-10 ngày kể từ khi bắt đầu sốt để ngăn ngừa các biến chứng tim tiềm ẩn và có thể làm giảm sự hình thành CAA từ 25% xuống 3-5%. Khoảng 15 đến 20% bệnh nhân sẽ thất bại khi điều trị bằng IVIG, bị sốt kéo dài >36 giờ sau khi dùng và cần dùng liều thứ hai.[3] [6] Đã có bằng chứng cho thấy nồng độ IgG trước IVIG tương quan với cả tính nhạy cảm với điều trị và kết quả về tim. IVIG có thể dẫn đến phản ứng truyền dịch và việc xử lý trước hoặc sử dụng thuốc hồi sức có thể là cần thiết. Ngoài ra, IVIG có thể dẫn đến việc tiêm chủng không hiệu quả, do đó các loại vắc xin thông thường (chẳng hạn như MMR) có thể cần phải trì hoãn.
Trên bệnh nhân này, thởi điểm khởi sự truyền IVIG là ngày 7 của bệnh. Sau truyền IVIG 24h thì hết sốt, trong quá trình truyền có xảy ra phản ứng dị ứng phản vệ mức độ I, đã được xử lý ổn định.
Corticosteroid đã được đề xuất như một phần của liệu pháp điều trị ban đầu (ngoài IVIG và ASA) do phát hiện thấy giảm nguy cơ phát triển các bất thường về tim. Tuy nhiên, kết quả nghiên cứu chưa nhất quán. Các nghiên cứu khác cho thấy corticosteroid làm giảm sự xuất hiện của CAA, thời gian sốt, thời gian nằm viện và thời gian bình thường hóa các dấu hiệu viêm.[1] [3]và có thể có lợi trong những trường hợp kháng trị với liệu pháp IVIG ban đầu .[2]Liều khuyến cáo là 2 mg/kg prednisone hoặc tương đương trong 3 ngày đến 2 tuần, tùy thuộc vào phản ứng của từng cá nhân.[3] Bệnh nhân chưa có các yếu tố nguy cơ cao kháng trị liệu IVIG nên chưa sử dụng corticoid.
Theo dõi quản lý lâu dài bắt đầu sau khi bệnh cấp tính qua đi, thường là 5-6 tuần sau khi bắt đầu sốt; đây thường là khi các vấn đề liên quan đến động mạch vành đã đạt đến mức nghiêm trọng nhất. Tần suất theo dõi, dùng thuốc và kiểm tra chẩn đoán hình ảnh tùy theo từng bệnh nhân và mức độ nghiêm trọng của bệnh.[2] Tuy nhiên, cả AHA và Hiệp hội Tuần hoàn Nhật Bản (JCS) đều khuyến nghị các kiểm tra gắng sức tim thường xuyên và chẩn đoán hình ảnh không xâm lấm cho những bệnh nhân có CAA vừa-lớn .Không có sự đồng thuận về thời gian điều trị ASA, hoặc liệu bệnh nhân có được lợi ích gì khi điều trị bằng thuốc chống đông máu kép sau giai đoạn cấp tính của bệnh hay không. Hoạt động của tiểu cầu vẫn tăng từ 3 tháng đến một năm sau khi khởi phát bệnh và bệnh nhân nên dùng một số loại liệu pháp chống tiểu cầu liều thấp trong 3 tháng.[4]
Tiên lượng phụ thuộc vào mức độ nghiêm trọng của bệnh tim. Ngoài ra, tiên lượng tốt hơn ở trẻ em được chẩn đoán từ 6 tháng đến 9 tuổi so với trẻ nhỏ hơn hoặc lớn hơn, có lẽ vì chúng được chẩn đoán sớm hơn sau khi có những phát hiện kinh điển.Tái phát là không phổ biến nhưng có nhiều khả năng xảy ra ở trẻ nhỏ bị biến chứng tim do bệnh trong giai đoạn đầu. Tất cả các trường hợp tử vong liên quan đến KD về cơ bản là kết quả của các biến chứng về tim và thường xảy ra sau 15-45 ngày kể từ khi bắt đầu sốt.[1]
Chứng phình động mạch được định nghĩa là đường kính mạch máu >3mm ở trẻ dưới 5 tuổi và >4mm ở trẻ lớn hơn 5 tuổi.[1] Các biến chứng về tim sau này ở tuổi trưởng thành đã được chứng minh là phổ biến hơn ở những bệnh nhân có CAA >6,0mm.[30] Chứng phình động mạch khổng lồ (>8,0mm) có khả năng tắc nghẽn do huyết khối trong năm đầu tiên gây ra nhồi máu cơ tim.[19]
KẾT LUẬN
Bệnh Kawasaki là một chứng rối loạn hiếm gặp nhưng do ảnh hưởng nghiêm trọng đến mạch vành nên tình trạng này được xử lý tốt nhất bởi đội ngũ chuyên gia. Khi nghi ngờ trẻ mắc bệnh Kawasaki, trẻ cần được chuyển ngay đến bác sĩ tim mạch.
Trẻ em mắc bệnh Kawasaki nên được siêu âm tim vào thời điểm chẩn đoán, hai tuần sau khi khởi phát triệu chứng và một lần nữa vào lúc tám tuần sau khi chẩn đoán.
Mục tiêu điều trị là ngăn ngừa các biến chứng về tim. Vì vậy, tất cả bệnh nhân được chẩn đoán mắc bệnh Kawasaki nên dùng IVIG và aspirin.
Nhiều trẻ em không được theo dõi lâu dài khi trưởng thành dẫn đến các biến chứng tim nghiêm trọng.
Nên tham khảo ý kiến bác sĩ tim mạch để xác định thời điểm ban đầu và lịch trình của các nghiên cứu siêu âm tim, quản lý chống đông máu, để xác định xem chụp động mạch vành có cần thiết hay không và để theo dõi và theo dõi lâu dài.
Sau điều trị, tiên lượng ngắn hạn là tốt, nhưng tiên lượng lâu dài vẫn chưa được xác định chủ yếu vì nhiều trẻ không được theo dõi lâu dài.
TÀI LIỆU THAM KHẢO
1.McCrindle BW, Rowley AH, Newburger JW, Burns JC, Bolger AF, Gewitz M, Baker AL, Jackson MA, Takahashi M, Shah PB, Kobayashi T, Wu MH, Saji TT, Pahl E., American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee of the Council on Cardiovascular Disease in the Young; Council on Cardiovascular and Stroke Nursing; Council on Cardiovascular Surgery and Anesthesia; and Council on Epidemiology and Prevention. Diagnosis, Treatment, and Long-Term Management of Kawasaki Disease: A Scientific Statement for Health Professionals From the American Heart Association. Circulation. 2017 Apr 25;135(17):e927-e999. [PubMed]
2. Saguil A, Fargo M, Grogan S. Diagnosis and management of kawasaki disease. Am Fam Physician. 2015 Mar 15;91(6):365-71. [PubMed]
3. Vervoort D, Donné M, Van Gysel D. Pitfalls in the diagnosis and management of Kawasaki disease: An update for the pediatric dermatologist. Pediatr Dermatol. 2018 Nov;35(6):743-747. [PubMed]
4. JCS Joint Working Group. Guidelines for diagnosis and management of cardiovascular sequelae in Kawasaki disease (JCS 2013). Digest version. Circ J. 2014;78(10):2521-62. [PubMed]
5.Turnier JL, Anderson MS, Heizer HR, Jone PN, Glodé MP, Dominguez SR. Concurrent Respiratory Viruses and Kawasaki Disease. Pediatrics. 2015 Sep;136(3):e609-14. [PubMed]
6.Sundel RP. Kawasaki disease. Rheum Dis Clin North Am. 2015;41(1):63-73, viii. [PubMed]
7.Matsubara T. Infliximab for the treatment of Kawasaki disease. Pediatr Int. 2018 Sep;60(9):775. [PubMed]
8.Kim DS. Kawasaki disease. Yonsei Med J. 2006 Dec 31;47(6):759-72. [PMC free article] [PubMed]
9.Takahashi K, Oharaseki T, Yokouchi Y. Pathogenesis of Kawasaki disease. Clin Exp Immunol. 2011 May;164 Suppl 1(Suppl 1):20-2. [PMC free article] [PubMed]
10.Rowley AH, Baker SC, Shulman ST, Garcia FL, Fox LM, Kos IM, Crawford SE, Russo PA, Hammadeh R, Takahashi K, Orenstein JM. RNA-containing cytoplasmic inclusion bodies in ciliated bronchial epithelium months to years after acute Kawasaki disease. PLoS One. 2008 Feb 13;3(2):e1582. [PMC free article] [PubMed]
11.Lang B. Recognizing Kawasaki disease. Paediatr Child Health. 2001 Nov;6(9):638-43. [PMC free article] [PubMed]
12.Marchesi A, Tarissi de Jacobis I, Rigante D, Rimini A, Malorni W, Corsello G, Bossi G, Buonuomo S, Cardinale F, Cortis E, De Benedetti F, De Zorzi A, Duse M, Del Principe D, Dellepiane RM, D'Isanto L, El Hachem M, Esposito S, Falcini F, Giordano U, Maggio MC, Mannarino S, Marseglia G, Martino S, Marucci G, Massaro R, Pescosolido C, Pietraforte D, Pietrogrande MC, Salice P, Secinaro A, Straface E, Villani A. Kawasaki disease: guidelines of the Italian Society of Pediatrics, part I - definition, epidemiology, etiopathogenesis, clinical expression and management of the acute phase. Ital J Pediatr. 2018 Aug 30;44(1):102. [PMC free article] [PubMed]
13.Rowley AH, Shulman ST. Kawasaki syndrome. Clin Microbiol Rev. 1998 Jul;11(3):405-14. [PMC free article] [PubMed]
14. Jindal AK, Indla RT, Pilania RK, Singh S. Non-Exudative Conjunctival Injection With Limbal Sparing: A Pathognomonic Clinical Sign of Kawasaki Disease. J Clin Rheumatol. 2020 Apr;26(3):e59-e60. [PubMed]
15.Beken B, Unal S, Cetin M, Gümrük F. The relationship between hematological findings and coronary artery aneurysm in kawasaki disease. Turk J Haematol. 2014 Jun;31(2):199-200. [PMC free article] [PubMed]
16.Suddleson EA, Reid B, Woolley MM, Takahashi M. Hydrops of the gallbladder associated with Kawasaki syndrome. J Pediatr Surg. 1987 Oct;22(10):956-9. [PubMed]
17.Sun Q, Zhang J, Yang Y. Gallbladder Hydrops Associated With Kawasaki Disease: A Case Report and Literature Review. Clin Pediatr (Phila). 2018 Mar;57(3):341-343. [PubMed]
18.Reddy S, Forbes T, Chintala K. Cardiovascular involvement in Kawaski Disease. Images Paediatr Cardiol. 2005 Apr;7(2):1-9. [PMC free article] [PubMed]
19.Tsuda E, Singhal M. Role of imaging studies in Kawasaki disease. Int J Rheum Dis. 2018 Jan;21(1):56-63. [PubMed]
20.Kahn AM, Budoff MJ, Daniels LB, Jimenez-Fernandez S, Cox AS, Gordon JB, Burns JC. Calcium scoring in patients with a history of Kawasaki disease. JACC Cardiovasc Imaging. 2012 Mar;5(3):264-72. [PMC free article] [PubMed]