Liên hệ tuyển sinh
So sánh hiệu quả của Fludrocortisone và Hydrocortisone so với Hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng
Bài dịch: So sánh hiệu quả của Fludrocortisone và Hydrocortisone so với Hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng
Lược dịch: BS.CKII Lê Xuân Túy* - Ths.Ds Linh*
* Bệnh viện đa khoa Tâm Trí Đà Nẵng
Những điểm chính
Câu hỏi So sánh hiệu quả của fludrocortisone được thêm vào hydrocortisone so với hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng?
Các phát hiện Trong nghiên cứu trên 88.275 bệnh nhân bị sốc nhiễm trùng đang dùng norepinephrine và bắt đầu điều trị bằng hydrocortisone, việc bổ sung fludrocortisone vào hydrocortisone có liên quan đến giảm nguy cơ tử vong hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đờithấp hơn 3,7% so với chỉ bắt đầu dùng hydrocortison.
Ý nghĩa Trong số những bệnh nhân bị sốc nhiễm trùng đang dùng norepinephrine bắt đầu điều trị bằng hydrocortisone, việc bổ sung fludrocortisone có liên quan đến giảm tỷ lệ tử vong hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đờiso với chỉ sử dụng hydrocortisone đơn độc.
Trừu tượng
Tầm quan trọng
Bệnh nhân bị sốc nhiễm trùng có thể được hưởng lợi từ việc bắt đầu dùng corticosteroid. Tuy nhiên, hiệu quả so sánh của 2 phác đồ corticosteroid được nghiên cứu nhiều nhất (hydrocortisone kết hợp fludrocortisone và hydrocortisone đơn thuần) vẫn chưa rõ ràng.
Mục tiêu
So sánh hiệu quả của việc kết hợp fludrocortisone và hydrocortisone so với hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng.
Thiết kế, bối cảnh và đối tượng nghiên cứu
Nghiên cứu thuần tập hồi cứu từ năm 2016 đến năm 2020 đã sử dụng cơ sở dữ liệu chăm sóc sức khỏe Premier, bao gồm khoảng 25% số ca nhập viện tại Hoa Kỳ. Những người tham gia là những bệnh nhân trưởng thành nhập viện vì sốc nhiễm trùng, đang dùng norepinephrine và bắt đầu điều trị bằng hydrocortisone. Phân tích dữ liệu được thực hiện từ tháng 5 năm 2022 đến tháng 12 năm 2022.
Yếu tố tiếp xúc
Bổ sung fludrocortisone vào cùng ngày bắt đầu điều trị bằng hydrocortisone so với chỉ sử dụng hydrocortisone.
Kết quả và phương pháp tính toán
Tổng hợp các trường hợp tử vong tại bệnh viện hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời. Hiệu số nguy cơ giữa các nhóm được tính toán bằng cách sử dụng phương pháp ước tính khả năng tối đa đối với một thông số cụ thể.
Kết quả
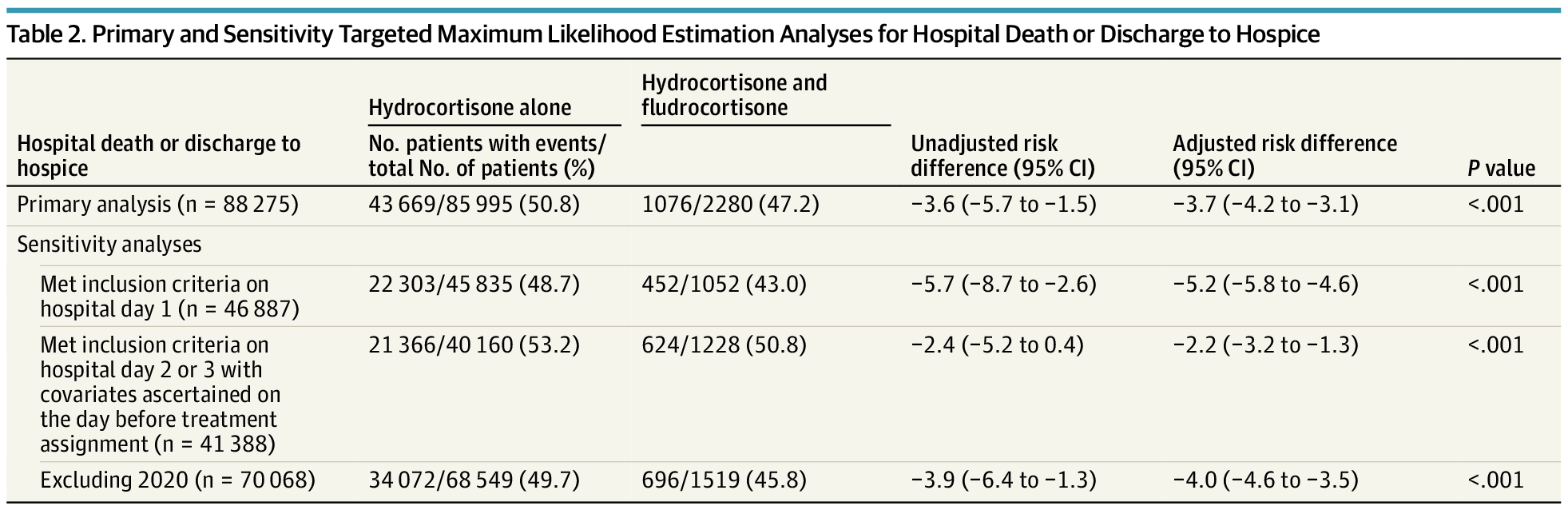
Nghiên cứu trên 88275 bệnh nhân, 2280 người bắt đầu điều trị bằng hydrocortisone-fludrocortisone (tuổi trung bình 64 [54-73] tuổi; 1041 nữ; 1239 nam) và 85995 (tuổi trung bình 67 [57- 76] năm; 42136 nữ; 43859 nam) bắt đầu điều trị bằng hydrocortison đơn thuần. Kết quả số bệnh nhân tử vong tại bệnh viện hoặc hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời xảy ra ở 1076 bệnh nhân (47,2%) điều trị bằng hydrocortisone-fludrocortisone so với 43669 (50,8%) bệnh nhân được điều trị bằng hydrocortisone đơn thuần (hiệu số nguy cơ tuyệt đối sau điều chỉnh, −3,7%; 95% CI, −4,2% đến −3,1%; P < 0,001).
Kết luận
Trong nghiên cứu thuần tập so sánh hiệu quả ở những bệnh nhân trưởng thành bị sốc nhiễm trùng bắt đầu điều trị bằng hydrocortisone, việc bổ sung fludrocortisone tốt hơn so với chỉ sử dụng hydrocortisone.
Giới thiệu
Nhiễm trùng huyết xảy ra ở khoảng 1,7 triệu ca nhập viện ở Hoa Kỳ với hơn một phần ba số ca nhập viện dẫn đến tử vong. Sốc nhiễm trùng do nhiễm trùng huyết nặng dẫn tới liệt mạch và rối loạn chức năng cơ quan tim mạch đòi hỏi phải sử dụng thuốc vận mạch để hỗ trợ huyết áp có liên quan đến tỷ lệ tử vong lớn hơn 30% . Ở những bệnh nhân bị sốc nhiễm trùng cần hỗ trợ liên tục bằng thuốc vận mạch, hướng dẫn đề nghị bổ sung liệu pháp corticosteroid (khuyến cáo yếu, bằng chứng chất lượng trung bình); khuyến nghị sử dụng hydrocortisone tiêm tĩnh mạch với liều 200 mg/ngày . Những hướng dẫn này dựa trên các thử nghiệm lâm sàng ngẫu nhiên - và các phân tích tổng hợp, , cho thấy thời gian sốc được rút ngắn và có khả năng giảm tỷ lệ tử vong khi dùng corticosteroid. Tuy nhiên, các thử nghiệm lâm sàng riêng lẻ chứng minh tỷ lệ tử vong được cải thiện chỉ giới hạn ở các biện pháp can thiệp kết hợp hydrocortisone với mineralocorticoid fludrocortisone, chứ không phải các thử nghiệm so sánh hydrocortisone đơn thuần với giả dược. Một thử nghiệm lâm sàng ngẫu nhiên (Kết hợp liệu pháp Corticoid và Liệu pháp Insulin tích cực cho sốc nhiễm trùng [COIITSS] ) cho thấy tỷ lệ tử vong thấp hơn không đáng kể về mặt thống kê (2,9%) ở những bệnh nhân được chọn ngẫu nhiên dùng kết hợp hydrocortisone-fludrocortisone so với chỉ dùng hydrocortisone. Tuy nhiên, thử nghiệm COIITSS chưa đủ độ mạnh về thống kê bởi các nguyên nhân sau: tỷ lệ tử vong của nhóm đối chứng được tính toán không đầy đủ, cỡ mẫu được chọn để chỉ có khả năng phát hiện các sai số đáng kể về kết quả (hiệu số nguy cơ 12,5%) – những sai số này thường không xuất hiện13,14 trong các thử nghiệm chăm sóc tích cực.
Do tiềm năng mang lại lợi ích đáng kể về mặt lâm sàng của liệu pháp phối hợp hydrocortisone-fludrocortisone so với hydrocortisone đơn thuần trong sốc nhiễm trùng, chúng tôi đã nghiên cứu đánh giá hiệu quả của việc bổ sung fludrocortisone vào hydrocortisone so với hydrocortisone đơn thuần ở bệnh nhân bị sốc nhiễm trùng nhập viện tại các bệnh viện ở Hoa Kỳ
Phương pháp nghiên cứu
Mục tiêu nghiên cứu
Dữ liệu quan sát được sử dụng để mô phỏng thử nghiệm gắn với một hoặc một vài thông số nhất định , (Bảng 1 trong ). Chọn ngẫu nhiên những người lớn nhập viện bị sốc nhiễm trùng trong vòng 3 ngày kể từ khi nhập viện và những người đã bắt đầu điều trị bằng hydrocortisone để kết hợp fludrocortisone trong cùng một ngày, thử nghiệm mù đôi. Thử nghiệm giả định sẽ theo dõi những người tham gia cho đến khi xuất viện vì kết quả tổng hợp chính là tỷ lệ tử vong tại bệnh viện hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời.
Đối tượng nghiên cứu
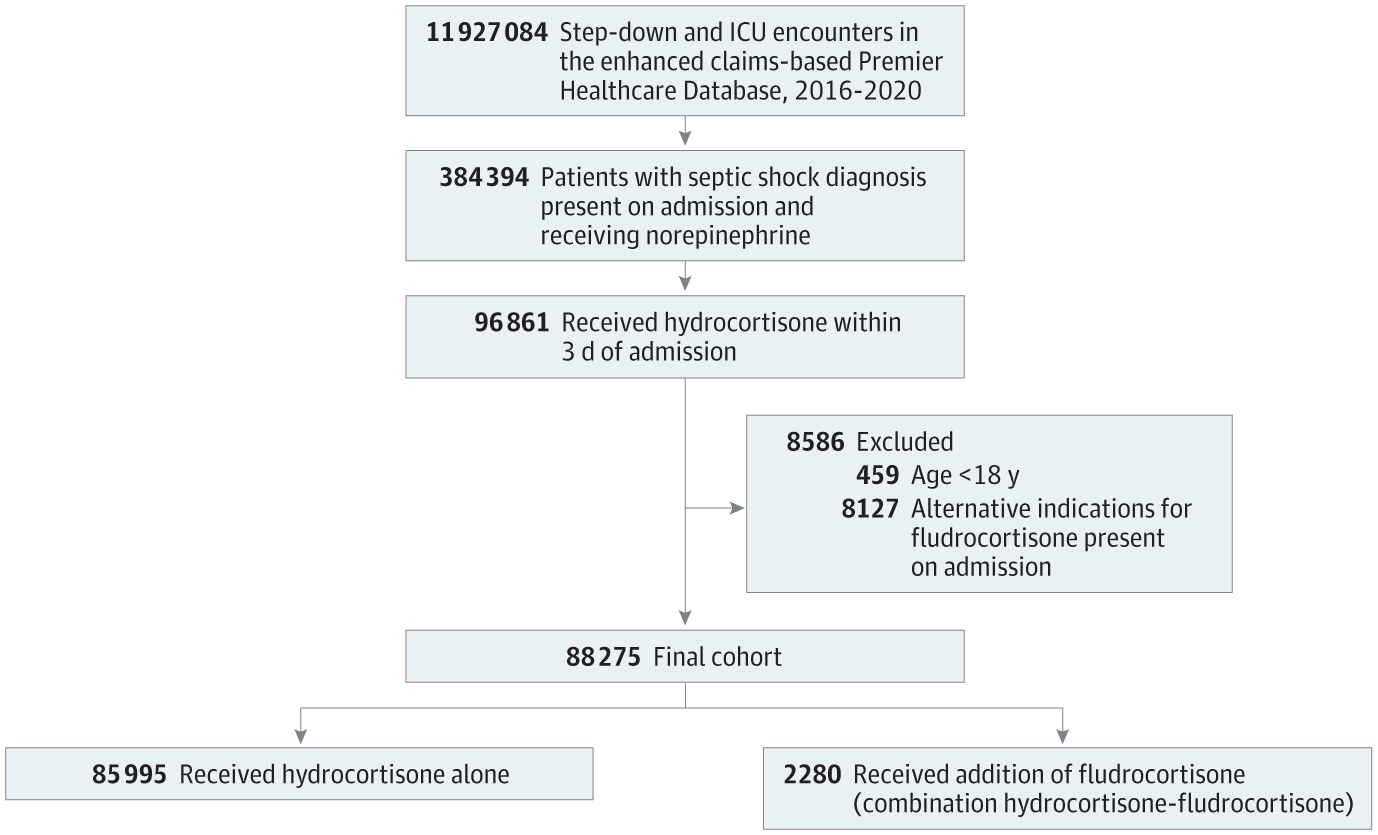
Chúng tôi đã sử dụng cơ sở dữ liệu chăm sóc sức khỏe từ năm 2016 đến năm 2020, một cơ sở dữ liệu được thiết kế để đo lường chất lượng và việc sử dụng dịch vụ chăm sóc sức khỏe có chứa các dữ liệu cá nhân (ví dụ như: nhân khẩu học, mã chẩn đoán và quy trình phân loại bệnh quốc tế ) và thông tin thanh toán theo ngày của bệnh viện với dữ liệu bị giới hạn (<0,01% trường biến bị thiếu). Các dữ liệu bị thiếu hoặc không hợp lệ mà cơ sở dữ liệu nhận được sẽ được trả về bệnh viện nguồn để chỉnh sửa trước khi công bố dữ liệu cuối cùng. Khoảng 25% tổng số ca nhập viện nội trú của Hoa Kỳ được đưa vào cơ sở dữ liệu (vì các bệnh viện chọn tham gia nghiên cứu, nên trong nghiên cứu các bệnh viện đưa vào không ngẫu nhiên trong số các bệnh viện ở Hoa Kỳ nhưng có các đặc điểm tương tự như trong Cơ sở dữ liệu của Hiệp hội Bệnh viện Hoa Kỳ). Đối tượng nghiên cứu là những người được đưa vào đơn vị chăm sóc đặc biệt hoặc chăm sóc trung gian bị sốc nhiễm trùng đã được dùng norepinephrine và bắt đầu điều trị bằng hydrocortisone trong vòng 3 ngày kể từ ngày nhập viện. Chúng tôi loại trừ những bệnh nhân dưới 18 tuổi và những người có chỉ định thay thế fludrocortisone (suy thượng thận nguyên phát, hạ huyết áp thế đứng và tăng sản tuyến thượng thận bẩm sinh). Bệnh nhân bị sốc nhiễm trùng được xác định bằng cách sử dụng mã Phân loại bệnh quốc tế (ICD-10) cho sốc nhiễm trùng (tức là sốc nhiễm trùng rõ ràng) làm chẩn đoán hoặc với phân loại nhập viện hiện tại. Chúng tôi chọn những bệnh nhân được chẩn đoán sốc nhiễm trùng rõ ràng thay vì sử dụng phương pháp xác định khác, bởi độ đặc hiệu và giá trị tiên đoán dương tính gần 100% của các chẩn đoán sốc nhiễm trùng rõ ràng , , và bởi những bệnh nhân được chẩn đoán sốc nhiễm trùng rõ ràng được quan sát thấy có tỷ lệ tử vong cao , (tức là những bệnh nhân có khả năng được hưởng lợi từ việc bắt đầu điều trị bằng corticosteroid). Có mối tương quan cao (hệ số Pearson, 0,64) giữa định nghĩa rõ ràng về sốc nhiễm trùng và các thuật toán dựa trên Sepsis-3. Ngày nghiên cứu 0 được xác định là ngày theo lịch mà lần đầu tiên bắt đầu điều trị bằng hydrocortisone (ở nhóm đơn trị liệu bằng hydrocortisone) hoặc ngày bắt đầu đồng thời hydrocortisone và fludrocortisone (ở nhóm điều trị kết hợp). Tiêu chí đủ điều kiện chi tiết có trong Bảng 2 ở .
Phân nhóm điều trị
Việc chỉ định điều trị bằng fludrocortisone được bắt đầu vào cùng ngày điều trị bằng hydrocortisone được bắt đầu (gọi là sự kết hợp “hydrocortisone-fludrocortisone” cho những người dùng fludrocortisone và nhóm “hydrocortisone-đơn thuần” cho những người không dùng fludrocortisone). Bệnh nhân ban đầu bắt đầu điều trị bằng hydrocortisone, sau đó nhận fludrocortisone vào những ngày tiếp theo được chỉ định vào nhóm chỉ dùng hydrocortisone phù hợp với nguyên tắc điều trị có chủ đích. Không giống như các thử nghiệm lâm sàng trước đó , chọn ngẫu nhiên bệnh nhân dùng corticosteroid trong 7 ngày, việc chỉ định điều trị trong nghiên cứu của chúng tôi mô phỏng một thử nghiệm giả định chọn ngẫu nhiên bệnh nhân dùng corticosteroid ở thời điểm ban đầu, nhưng liều lượng hoặc thời gian điều trị tiếp theo không được chỉ đinh rõ ràng. Việc điều trị được xác định chắc chắn bằng cách sử dụng dữ liệu thanh toán của bệnh viện (Bảng 3 trong ). Bởi vì độ chi tiết bị giới hạn trong ngày nên thời gian từ khi bắt đầu dùng hydrocortisone đến khi dùng fludrocortisone không được biết và bao gồm cả khả năng fludrocortisone có trước hydrocortisone (làm tăng nguy cơ phân loại sai) hoặc fludrocortisone được dùng tới 24 giờ sau khi dùng hydrocortisone (làm tăng nguy cơ sai lệch thời gian sống). Phù hợp với giả định của chúng tôi rằng fludrocortisone được sử dụng đồng thời hoặc ngay sau hydrocortisone, phân tích dữ liệu hồ sơ sức khỏe điện tử (n = 58) từ Trung tâm thông tin y tế dành cho cơ sở dữ liệu chăm sóc đặc biệt cho thấy thời gian trung bình (IQR) từ khi bắt đầu điều trị bằng hydrocortisone đến khi điều trị bằng fludrocortisone bắt đầu vào khoảng 120 (0-840) phút ở những bệnh nhân bị sốc nhiễm trùng (eMethods trong ).
Kết quả
Kết quả được xác định từ ngày nghiên cứu thứ 0 (bắt đầu dùng hydrocortisone hoặc hydrocortisone-fludrocortisone) cho đến khi xuất viện. Kết quả chính là tổng hợp giữa số bệnh nhân tử vong tại bệnh viện hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời. Kết quả phụ là số bệnh nhân tử vong tại bệnh viện, số ngày không dùng thuốc vận mạch và số ngày không năm viện, tất cả được tính đến ngày thứ 28. Kết quả “ngày không nằm viện” được tính bằng 28 trừ đi số ngày điều trị (ngày sử dụng thuốc vận mạch); với những bệnh nhân tử vong trong bệnh viện, số “ngày không nằm viện” được ấn định là 0 ngày. Chúng tôi đã tính toán tỷ lệ bệnh nhân bị tăng natri máu và nhiễm trùng liên quan đến chăm sóc sức khỏe ở mỗi nhóm điều trị để đánh giá các biến chứng tiềm ẩn khi điều trị bằng corticosteroid.
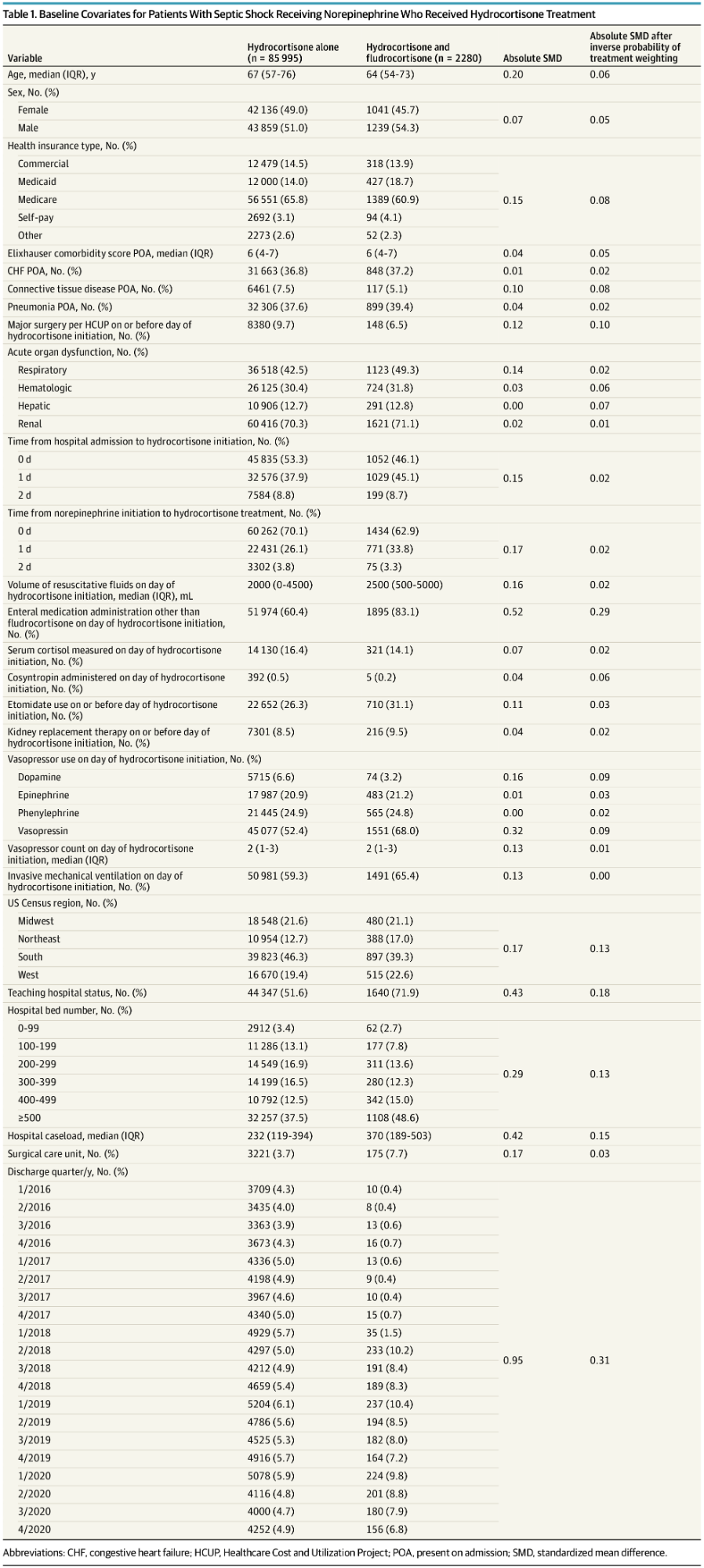
Biến số
Chúng tôi đã sử dụng đồ thị có hướng (eHình 1 trong ) để xác định các biến số hoặc trước ngày nghiên cứu 0 để xác mối liên quan giữa chỉ định điều trị và kết quả. Các biến số bao gồm là tuổi; giới tính; loại bảo hiểm y tế; số bệnh nhân xuất viện theo quý, năm; bệnh đi kèm và rối loạn chức năng cơ quan cấp tính , ; đại phẫu ; tiền sử suy tim sung huyết hoặc bệnh mô liên kết; viêm phổi xuất hiện khi nhập viện; lượng dịch hồi sức; sử dụng các loại thuốc khác ngoài fludrocortisone qua đường tiêu hóa (vì việc sử dụng thuốc qua đường tiêu hóa có thể phản ánh mức độ nghiêm trọng thấp hơn cho các bệnh cấp tính); thời gian từ khi nhập viện và bắt đầu chỉ định điều trị sử dụng norepinephrine; sử dụng etomidate, liệu pháp thay thế thận, thuốc vận mạch và thở máy xâm lấn; đánh giá trục hạ đồi-tuyến yên-tuyến thượng thận; nhập đơn vị chăm sóc phẫu thuật; nhập viện; và tình trạng chuyên môn của bệnh viện, quy mô, số ca bệnh và dân số khu vực Hoa Kỳ. Chúng tôi đã sử dụng giá trị gần nhất cho các biến số có nhiều hơn 1 mục nhập. Các định nghĩa về biến được trình bày trong Bảng 3 ở .
Phân tích thống kê
Kết quả phân tích được đánh giá bằng trung bình và độ lệch chuẩn (SMDs) giữa các đợt điều trị. Đường cong sinh tồn được xây dựng bằng công cụ ước tính Kaplan-Meier.
Ban bầu, các tỉ lệ và hiệu số nguy cơ chưa điều chỉnh được tính toán theo chỉ định điều trị. Sau đó, nhóm nghiên cứu tính toán hiệu số nguy cơ tuyệt đối (chênh lệch trung bình đã được điều chỉnh cho các kết quả liên tục) và 95% CIs bằng cách sử dụng phương pháp ước tính khả năng tối đa đối với một thông số cụ thể (TMLE) kết hợp với công cụ tổng hợp (Super Learner). , Phương pháp ước tính khả năng tối đa đối với một thông số cụ thể cung cấp các ước tính về hiệu quả điều trị trong khi vẫn có thể xử lý được các thông số mô hình sai lệch tiềm ẩn. Phương pháp này có độ mạnh cao vì các ước tính của phương pháp vẫn có giá trị ngay cả khi khi mô hình về xác suất của chỉ định điều trị hoặc mô hình về xác suất của kết quả được xác định chính xác. Chúng tôi đã tiến hành phân tích theo phân nhóm độ tuổi, giới tính, tiền sử suy tim sung huyết và số ngày từ khi nhập viện đến khi bắt đầu điều trị bằng corticosteroid.
Các phân tích được thực hiện với phần mềm R, phiên bản 4.0.5 (Nền tảng R cho tính toán thống kê). Alpha/2 được đặt ở mức 0,05 cho phân tích. Nghiên cứu không áp dụng hiệu chỉnh cho nhiều so sánh trong quá trình phân tích thống kê. Do đó, ngoài kết quả chính, các phát hiện khác trong quá trình phân tích thống kê cần được diễn giải thận trọng và cần được xem là giả thuyết nghiên cứu. Phương pháp nghiên cứu này đã được công bố công khai trên kho lưu trữ trực tuyến. Phương pháp nghiên cứu được Hội đồng Đánh giá Thể chế của Đại học Boston (#H-41795) chấp thuận và được thiết kế không có sự tham gia của con người. Thiết kế của nghiên cứu này tuân theo hướng dẫn Tăng cường báo cáo các nghiên cứu quan sát về dịch tễ học ( ). Chi tiết phân tích bổ sung được bao gồm trong eMethods ở .
Phân tích độ nhạy
Chúng tôi đã thực hiện phân tích đa biến để đánh giá độ tin cậy của các phát hiện theo các giả định thay thế khác và để đánh giá nguy cơ sai lệch (xem eMethods trong để biết thêm chi tiết). Tóm lại, chúng tôi đã tính toán các giá trị E-values để ước tính mức độ liên quan giữa các yếu tố gây nhiễu không được đo lường, chỉ định điều trị và kết quả cần thiết để đưa mối liên hệ giữa chỉ định điều trị và kết quả về 0. , Chúng tôi đã tiến hành phân tích có đối chứng bằng cách sử dụng kết quả truyền máu để đánh giá nguy cơ gây nhiễu còn sót lại. Chúng tôi lặp lại các phân tích sau khi loại trừ những bệnh nhân xuất viện vào năm 2020 để giảm thiểu ảnh hưởng từ đại dịch COVID-19. Để loại trừ khả năng sai lệch thời gian sống, chúng tôi lặp lại phân tích giữa những bệnh nhân chỉ đáp ứng tiêu chí nghiên cứu vào ngày đầu tiên nằm viện và phân loại các biến số từ ngày trước khi chỉ định điều trị. Cuối cùng, chúng tôi đã đánh giá tính chắc chắn của các phát hiện đối với khả năng gây nhiễu còn sót lại theo chỉ định, những thay đổi trong điều trị nhiễm trùng huyết và mức độ nghiêm trọng của bệnh nhân, bằng cách sử dụng phương pháp ước lượng khác biệt trong khác biệt để so sánh những thay đổi về kết quả trước và sau khi áp dụng fludrocortison từ tháng 3 năm 2018 của thử nghiệm Protein C và Corticosteroid cho sốc nhiễm trùng ở người (APROCCHSS) — đây là thử nghiệm lâm sàng lớn nhất cho thấy lợi ích về tỷ lệ tử vong của việc kết hợp hydrocortisone-fludrocortisone so với giả dược.
Kết quả
Đặc điểm bệnh nhân trong mẫu nghiên cứu
Trong số 384394 bệnh nhân bị sốc nhiễm trùng được dùng norepinephrine, 88275 bệnh nhân được dùng hydrocortisone trong vòng 3 ngày kể từ ngày nhập viện, đáp ứng đủ các tiêu chí và được đưa vào phân tích ( ). Trong số các bệnh nhân đưa vào nghiên cứu có 85995 (97,4%) được điều trị bằng hydrocortisone đơn thuần (tuổi [IQR] trung bình, 67 [57-76] tuổi; 42.136 nữ; 43.859 nam) và 2280 (2,6%) được điều trị bằng hydrocortisone kết hợp -fludrocortisone (tuổi [IQR] trung bình, 64 [54-73] tuổi; 1041 nữ; 1239 nam). Thời gian trung bình (IQR) từ khi bắt đầu sử dụng norepinephrine đến khi bắt đầu sử dụng hydrocortisone là 0 (0-1) ngày ở cả hai nhóm điều trị. Những bệnh nhân dùng hydrocortisone-fludrocortisone có nhiều khả năng nhận được các loại thuốc khác ngoài fludrocortisone qua đường tiêu hóa (83,1%) so với những bệnh nhân chỉ dùng hydrocortisone (60,4%; SMD, 0,52). Các đặc điểm cơ bản liên quan đến việc nhập viện cũng khác nhau giữa các đợt điều trị ( ).
Kết quả chính
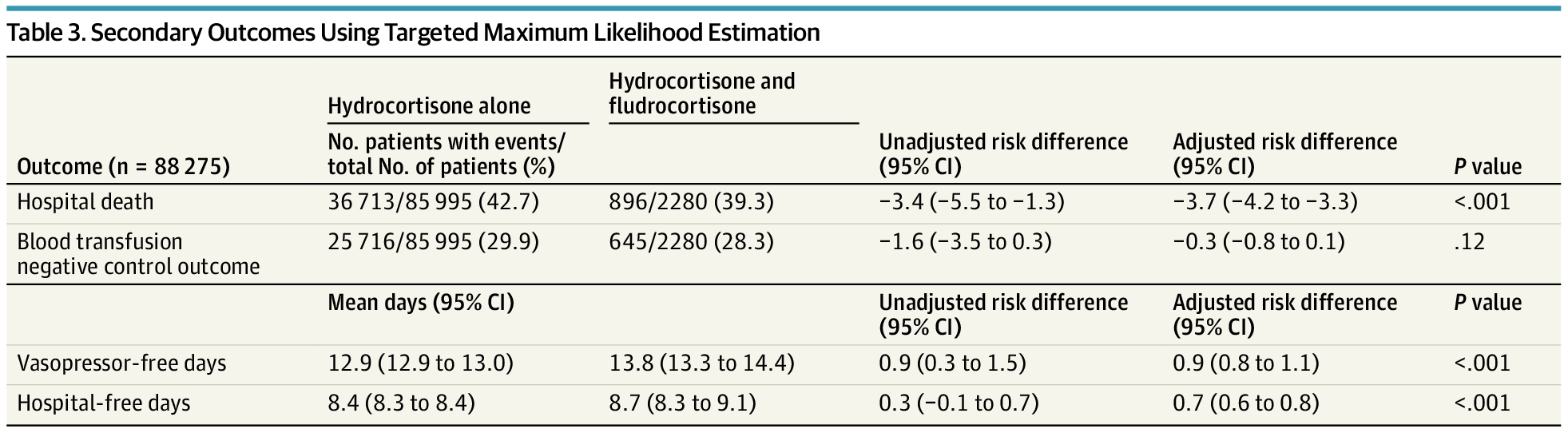
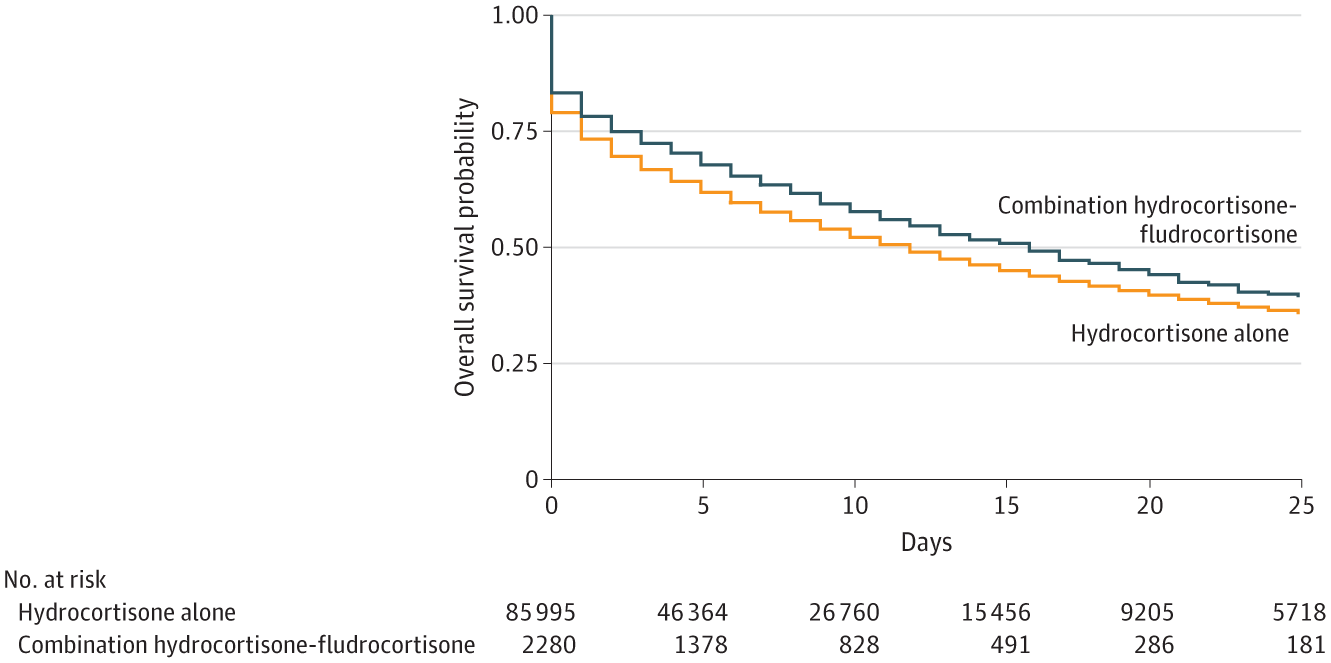
Số ngày theo dõi trung bình (IQR) là 6 (2-13) ở những bệnh nhân được điều trị bằng hydrocortisone-fludrocortisone và 5 (1-12) ở những bệnh nhân được điều trị bằng hydrocortisone đơn thuần. Thời gian điều trị trung bình (IQR) là 3 (1-4) ngày ở nhóm hydrocortisone-fludrocortisone và 3 (2-6) ngày ở nhóm chỉ dùng hydrocortisone. Tổng liều hydrocortisone trung bình (IQR) trong ngày nghiên cứu 0 là 225 (200-300) mg ở những bệnh nhân dùng hydrocortisone-fludrocortisone và 200 (100-300) mg ở những bệnh nhân chỉ dùng hydrocortisone. Tổng liều fludrocortisone trung bình (IQR) là 0,1 (0,1-0,1) mg. Trong số những bệnh nhân dùng hydrocortisone-fludrocortisone, 1076 (47,2%) đã tử vong hoặc được xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời so với 43669 (50,8%) ở những người chỉ dùng hydrocortisone. cho thấy đường cong sinh tồn chưa được điều chỉnh theo chỉ định điều trị. Trong phân tích TMLE đã điều chỉnh, việc sử dụng hydrocortisone-fludrocortisone có liên quan đến chênh lệch nguy cơ tuyệt đối là −3,7% (KTC 95%, −4,2% đến −3,1%; P < 0,001; Giá trị E, 1,37) cho tỷ lệ tử vong tại bệnh viện hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời so với chỉ dùng hydrocortisone ( , eFig 2 trong ). Kết quả tương tự trong phân tích độ nhạy (eTables 4-6 trong , ). Không có sự khác biệt giữa các chỉ định điều trị đối với kết quả không truyền máu sau ngày nghiên cứu 0 (hydrocortisone-fludrocortisone: 28,3%; hydrocortisone đơn thuần: 29,9%; chênh lệch nguy cơ, −0,3%; CI 95%, −0,8% đến 0,1 %). Hướng tác động tích cực khi sử dụng phối hợp hydrocortisone-fludrocortisone trong tất cả các phân nhóm được xác định trước được thể hiện trong Bảng 7 trong
Kết quả phụ
Tỷ lệ tử vong tại bệnh viện là 39,3% ở những bệnh nhân dùng hydrocortisone-fludrocortisone và 42,7% ở những bệnh nhân dùng hydrocortisone (chênh lệch hiệu số nguy cơ, −3,7%; 95% CI, −4,2% đến −3,3%). Số ngày không dùng thuốc vận mạch và số ngày không nằm viện cao hơn ở những bệnh nhân dùng hydrocortisone-fludrocortisone ( ). Số ngày không dùng thuốc vận mạch và số ngày không nằm viện giữa bệnh nhân được điều trị bằng hydrocortisone-fludrocortisone và hydrocortisone đơn thuần lần lượt là 0,9 (KTC 95%, 0,8-1,1) ngày và 0,7 (KTC 95%, 0,6-0,8) ngày. Tỷ lệ bệnh nhân bị tăng natri máu mới phát (8872 trên 78484 [11,3%] đối với hydrocortisone đơn thuần; 236 trên 2066 [11,4%] đối với hydrocortisone-fludrocortisone) và nhiễm trùng liên quan đến chăm sóc sức khỏe (811 trên 82 783 [1,0%] đối với hydrocortisone đơn thuần ; 31 trên 2175 [1,4%] đối với hydrocortisone-fludrocortisone) là tương tự giữa các nhóm điều trị.
Hồi quy sai biệt kép
Chúng tôi đã xác định được 3521 bệnh nhân nhập viện sử dụng fludrocortisone (tức là những bệnh nhân nằm trong nhóm bệnh viện đã tăng cường sử dụng hydrocortisone-fludrocortisone sau APROCCHSS) và 7510 bệnh nhân nhập viện vào các bệnh viện trước khi nghiên cứu APROCCHSS được công bố, 5464 bệnh nhân nhập viện tiếp nhận và 9784 nhập viện đối chứng sau khi công bố APROCCHSS. Tỷ lệ bệnh nhân được dùng fludrocortisone ngoài hydrocortisone đã tăng từ 0,4% trước APROCCHSS lên 12,6% sau APROCCHSS trong số những bệnh nhân nhập viện ban đầu và duy trì ổn định (0,3% đến 0,3%) trong số những bệnh nhân nhập viện đối chứng. Không có bằng chứng nào (β, 0,0006; KTC 95%, −0,0010 đến 0,0030) cho thấy xu hướng kết quả giữa bệnh viện nghiên cứu và bệnh viện đối chứng là khác nhau trong giai đoạn trước APROCCHSS (eFig 3 trong ). Trước khi công bố nghiên cứu APROCCHSS, tỉ lệ bệnh nhân tử vong tại bệnh viện hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời xảy ra ở 51,6% bệnh nhân nhập viện vào bệnh viện nghiên cứu và 49,0% bệnh nhân nhập viện đối chứng, và sau khi công bố APROCCHSS tỉ lệ này là 52,6% (+1,0%) tại bệnh viện nghiên cứu và 52,2% (+3,2%) bệnh nhân nhập viện đối chứng, dẫn đến ước tính chênh lệch là −2,0% (−3,9% đến −0,2%). Xác suất tử vong tại bệnh viện hoặc xuất viện nhưng cần chăm sóc đặc biệt đến cuối đời thấp hơn đối với những bệnh nhân nhập viện vào bệnh viện áp dụng fludrocortisone sau khi xuất bản APROCCHSS so với bệnh nhân nhập viện đối chứng. Không có bằng chứng về sự sai lệch từ xét nghiệm giả mạo truyền máu (ước lượng khác biệt trong khác biệt, 1,3%; KTC 95%, −0,4% đến 2,9%).
Bàn luận
Trong nghiên cứu thuần tập này, chúng tôi đã sử dụng cơ sở dữ liệu lớn, đa trung tâm, dựa trên yêu cầu nâng cao để mô phỏng một thử nghiệm lâm sàng nhằm so sánh hiệu quả của fludrocortisone được thêm vào hydrocortisone so với hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng. Chúng tôi thấy rằng fludrocortisone được thêm vào hydrocortisone có liên quan đến việc tăng tỷ lệ sống sót trên bệnh nhân, thời gian nằm viện ngắn hơn và giảm thời gian sốc so với chỉ sử dụng hydrocortisone. Ước tính hiệu quả cũng như mức giảm rủi ro của thử nghiệm lâm sàng COIITSS (giảm rủi ro tuyệt đối ARR, -2,9%) tương tự với một thử nghiệm lâm sàng ngẫu nhiên trước đó và kết quả không đủ ý nghĩa so sánh hydrocortisone-fludrocortisone với hydrocortisone đơn thuần. Các phát hiện cung cấp thêm bằng chứng cho thấy việc bổ sung fludrocortisone vào hydrocortisone có thể tốt hơn so với hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng.
Mặc dù những phát hiện của các thử nghiệm lâm sàng trước đây8,9cho thấy tỷ lệ tử vong khi sử dụng kết hợp hydrocortisone-fludrocortisone giảm hơn so với giả dược, nhưng hướng dẫn4 vẫn khuyến nghị sử dụng hydrocortisone đơn thuần ở những bệnh nhân bị sốc nhiễm trùng cần dùng thuốc vận mạch kéo dài. Cơ sở lý luận cho các khuyến nghị sử dụng hydrocortisone đơn thuần trong sốc nhiễm trùng bao gồm các kết quả “âm tính” (tức là không có ý nghĩa thống kê) từ thử nghiệm lâm sàng COIITSS12 và tác dụng tiềm tàng đầy đủ của mineralocorticoid hydrocortisone. Tuy nhiên, các giá trị tương đương của Mineralocorticoid được công bố dựa trên khả năng giữ natri , và không tính đến nhiều tác dụng của Mineralocorticoid, bao gồm kích hoạt khả năng miễn dịch bẩm sinh và tạo điều kiện thuận lợi cho việc thanh thải dịch phế nang (dấu hiệu đặc trưng của hội chứng suy hô hấp cấp tính, một bệnh đi kèm phổ biến ở bệnh nhân bị sốc nhiễm khuẩn) bởi tế bào biểu mô phế nang. - Chúng tôi suy đoán rằng sự khác biệt về nhiều tác dụng giữa fludrocortisone và hydrocortisone có thể giải thích tỷ lệ tử vong thấp hơn liên quan đến sự kết hợp hydrocortisone-fludrocortisone so với hydrocortisone đơn thuần.
Kết quả của chúng tôi cho thấy tính khả thi của các nghiên cứu trong tương lai và chăm sóc lâm sàng. Dựa trên kết quả của chúng tôi và giả định tỷ lệ tử vong là 50% ở những bệnh nhân chỉ dùng hydrocortisone, một thử nghiệm lâm sàng ngẫu nhiên 1:1 so sánh hydrocortisone đơn thuần với hydrocortisone-fludrocortisone cần 5724 người tham gia để có 80% ý nghĩa (α = 0,05) để phát hiện sự khác biệt được xác định trong nghiên cứu của chúng tôi. Ngoài ra, các phân tích tổng hợp của mạng lưới Bayes trong tương lai nhằm so sánh hydrocortisone với hydrocortisone-fludrocortisone bằng các thử nghiệm lâm sàng ngẫu nhiên có đối chứng giả dược hiện có nên xem xét sử dụng ước tính hiệu quả quan sát của chúng tôi để tính xác suất trước đó. Cuối cùng, kết quả của chúng tôi cho thấy các bác sĩ lâm sàng đang tìm cách tối ưu hóa việc sử dụng corticosteroid trong sốc nhiễm trùng nên cân nhắc bổ sung fludrocortisone khi bắt đầu điều trị bằng hydrocortisone.
Hạn chế
Nghiên cứu của chúng tôi có những hạn chế. Mặc dù kết quả có ý nghĩa đối với các phân tích độ nhạy, tương tự như kết quả từ một thử nghiệm lâm sàng trước đó và sẽ chỉ bị thay đổi khi có yếu tố gây nhiễu không đo lường được, với mối liên quan 37% hoặc cao hơn với chỉ định và kết quả điều trị (E-value, 1,37). Bản chất nghiên cứu quan sát của chúng tôi làm tăng nguy cơ gây nhiễu không đo lường được so với thử nghiệm ngẫu nhiên. Mặc dù chúng tôi đã sử dụng điểm số đã được xác thực để ước tính mức độ nghiêm trọng của rối loạn chức năng cơ quan cấp tính với cách tính tương tự với điểm SOFA 27 điểm và được điều chỉnh khi nhập viện để giải thích sự khác biệt giữa mô hình thực hành giữa các trung tâm, nhưng Cơ sở dữ liệu chăm sóc sức khỏe không chứa hồ sơ y tế điện tử toàn diện về sinh lý hay dữ liệu về dấu hiệu sinh tồn hoặc liều thuốc vận mạch không được đưa vào mô hình dẫn tới có thể làm tăng nguy cơ không đo lường được. Tuy nhiên, thiết kế phân tích ước lượng khác biệt trong sự khác biệt ít bị gây nhiễu bởi các đặc điểm của bệnh nhân với việc áp dụng fludrocortisone ở bệnh viện có liên quan đến kết quả được cải thiện cao hơn hay thấp hơn sau khi công bố thử nghiệm APROCCHSS . Cuối cùng, có một số hạn chế liên quan đến Cơ sở dữ liệu chăm sóc sức khỏe chỉ có mức độ chi tiết ở cấp độ ngày. Đầu tiên, trong phân tích chính của chúng tôi, chúng tôi đã phân loại các biến số có mặt vào ngày nghiên cứu 0 là tiếp xúc trước (chứ không phải tiếp xúc sau), một giả định không thể kiểm chứng được dựa trên mức độ chi tiết hạn chế của tập dữ liệu. Tuy nhiên, phân tích độ nhạy được giới hạn ở những bệnh nhân đáp ứng tiêu chuẩn tham gia nghiên cứu và được chỉ định điều trị vào ngày thứ 2 hoặc 3 của bệnh viện, với các biến số được xác định vào ngày trước khi chỉ định điều trị, mang lại kết quả tương tự như phân tích ban đầu, cho thấy kết quả chính không được giải thích đầy đủ bởi sự phân loại sai biến số. Thứ hai, có thể việc bắt đầu điều trị bằng fludrocortisone không xảy ra đồng thời với việc sử dụng hydrocortisone mà thay vào đó xảy ra sau khi bắt đầu sử dụng hydrocortisone nhưng vẫn trong cùng một ngày theo lịch, có khả năng làm tăng nguy cơ sai lệch thời gian sống trong cùng một ngày. Đường cong sinh tồn cho thấy sự khác biệt giữa các nhóm điều trị bắt đầu từ ngày nghiên cứu 0 có thể gợi ý bằng chứng về sai lệch thời gian sống sót, mặc dù các nhóm điều trị tiếp tục khác biệt cho đến ngày nghiên cứu thứ 4, một khoảng thời gian cùng với việc khác biệt đường cong sinh tồn trong thử nghiệm APROCCHSS.9 Ngoài ra , phân tích cơ sở dữ liệu MIMIC-IV riêng biệt cho thấy thời gian trung bình từ khi bắt đầu sử dụng hydrocortisone đến khi bắt đầu sử dụng fludrocortisone chỉ là 2 giờ.
Kết luận
Trong nghiên cứu quan sát thuần tập trên những bệnh nhân bị sốc nhiễm trùng bắt đầu điều trị bằng hydrocortisone, việc bổ sung fludrocortisone có kết quả tốt hơn chỉ sử dụng hydrocortisone đơn độc, bao gồm cả tỷ lệ tử vong. Kết quả trong số hơn 88.000 bệnh nhân cho thấy liệu pháp kết hợp hydrocortisone-fludrocortisone ước tính giảm nguy cơ tuyệt đối tương tự như một thử nghiệm lâm sàng trước đó, đồng thời cung cấp bằng chứng bổ sung về liệu pháp kết hợp hydrocortisone-fludrocortisone cho bệnh nhân bị sốc nhiễm trùng, những bệnh nhân mà bác sĩ lâm sàng chọn bắt đầu điều trị bằng corticosteroid.
Phụ lục 1
Bảng 1
Bảng 2
Bảng 3
Hình 1
Hình 2
Nội dung bài dịch được lấy trên Tạp chí JAMA
Link truy cập







