Contact Admission
QUẢN LÝ TRƯỚC VÀ SAU PHẪU THUẬT Ở BỆNH NHÂN DÙNG THUỐC CHỐNG ĐÔNG ĐƯỜNG UỐNG
QUẢN LÝ TRƯỚC VÀ SAU PHẪU THUẬT Ở BỆNH NHÂN DÙNG THUỐC CHỐNG ĐÔNG ĐƯỜNG UỐNG
James D. Douketis, MD; Alex C. Spyropoulos, MD
Ths .Bs. Trần Minh Tài lược dịch
Tầm quan trọng
Các thuốc chống đông đường uống trực tiếp (DOACs), bao gồm apixaban, rivaroxaban, edoxaban, và dabigatran, thường được sử dụng để điều trị bệnh nhân bị rung nhĩ và huyết khối tĩnh mạch. Quyết định về cách quản lý DOACs ở những bệnh nhân cần thực hiện các phương pháp phẫu thuật hoặc không phẫu thuật là rất quan trọng để giảm nguy cơ chảy máu và tắc mạch.
Nhận xét
Đối với các phương pháp phẫu thuật hoặc không phẫu thuật chọn lọc, phương pháp quản lý DOAC liên quan đến việc phân loại nguy cơ chảy máu liên quan đến phương pháp như sau: tối thiểu (ví dụ, các thủ tục nha khoa hoặc da liễu nhỏ), thấp đến vừa (ví dụ, phẫu thuật cắt túi mật, sửa chữa thoát vị bẹn), hoặc cao (ví dụ, phẫu thuật ung thư lớn hoặc thay khớp). Đối với bệnh nhân thực hiện các phương pháp có nguy cơ chảy máu tối thiểu, DOACs có thể được tiếp tục, hoặc nếu có lo ngại về việc chảy máu quá mức, DOACs có thể được ngừng vào ngày thực hiện. Bệnh nhân thực hiện các phương pháp có nguy cơ chảy máu thấp đến vừa nên thường ngừng DOACs 1 ngày trước phẫu thuật và khởi đầu lại DOACs 1 ngày sau. Bệnh nhân thực hiện các phương pháp có nguy cơ chảy máu cao nên ngừng DOACs 2 ngày trước phẫu thuật và khởi đầu lại DOACs 2 ngày sau. Với chiến lược quản lý DOAC trước và sau phẫu thuật này, tỷ lệ tắc mạch (0,2%-0,4%) và chảy máu lớn (1%-2%) là thấp và việc trì hoãn hoặc hủy bỏ các phương pháp phẫu thuật và không phẫu thuật là không thường xuyên. Bệnh nhân dùng DOACs cần thực hiện các phương pháp phẫu thuật khẩn cấp (<6 giờ sau khi xuất hiện triệu chứng) hoặc cấp cứu (6-24 giờ sau khi xuất hiện triệu chứng) có thể gặp tỷ lệ chảy máu lên đến 23% và tắc mạch cao tới 11%. Xét nghiệm trong phòng thí nghiệm để đo mức DOAC trước phẫu thuật có thể hữu ích để xác định xem bệnh nhân có cần dùng thuốc đảo ngược DOAC (ví dụ, các chế phẩm phức hợp prothrombin, idarucizumab, hoặc andexanet-α) trước khi thực hiện phẫu thuật khẩn cấp hoặc cấp cứu không.
Kết luận và sự liên quan
Khi bệnh nhân dùng DOACs cần thực hiện một phương pháp phẫu thuật chương trình hoặc không phẫu thuật, có thể áp dụng các phương thức quản lý chuẩn mà không cần kiểm tra mức DOAC hoặc bắc cầu bằng heparin. Khi bệnh nhân dùng DOACs cần thực hiện một phương pháp phẫu thuật khẩn cấp, cấp cứu, hoặc bán khẩn cấp, việc sử dụng các tác nhân đảo ngược chống đông có thể là phù hợp khi mức DOAC cao hoặc không có sẵng
Các thuốc chống đông đường uống trực tiếp (DOACs), bao gồm apixaban, rivaroxaban, edoxaban và dabigatran, là các thuốc chống đông máu được sử dụng rộng rãi. Khoảng 4 triệu bệnh nhân tại Mỹ hiện đang điều trị bằng DOACs. DOACs được chỉ định để phòng ngừa đột quỵ ở bệnh nhân mắc rung nhĩ và để phòng ngừa cũng như điều trị huyết khối tĩnh mạch. So với warfarin, DOACs có những ưu điểm bao gồm nguy cơ chảy máu thấp hơn, liều lượng cố định không cần theo dõi xét nghiệm đông máu và ít tương tác thuốc hơn.
Biết cách tư vấn cho bệnh nhân đang dùng DOAC và cần thực hiện phẫu thuật (phẫu thuật thường bao gồm gây mê toàn thân hoặc tủy sống) hoặc các phương pháp không phẫu thuật (can thiệp không phẫu thuật, như sinh thiết hoặc nội soi đại tràng, thường không cần gây mê toàn thân/tủy sống) là rất quan trọng vì khoảng 20% bệnh nhân dùng DOAC thực hiện một phẫu thuật chương trình hoặc cấp cứu hàng năm. Hơn nữa, việc sử dụng DOACs đang gia tăng, đặc biệt là ở những bệnh nhân cao tuổi, đối tượng thường xuyên thực hiện các phương pháp phẫu thuật hoặc không phẫu thuật. Quản lý DOACs trong giai đoạn trước và sau phẫu thuật yêu cầu các quyết định cẩn thận về việc ngừng thuốc trước phẫu thuật và khôi phục DOACs sau phẫu thuật để giảm thiểu nguy cơ tắc mạch và chảy máu. Chảy máu tại vị trí phẫu thuật làm tăng khả năng phải phẫu thuật lại và trì hoãn việc khôi phục liệu pháp chống đông, từ đó làm tăng nguy cơ tắc mạch.
Các hướng dẫn thực hành lâm sàng gần đây, bao gồm từ Hiệp hội Tim mạch Châu Âu, Hội Tim mạch Hoa Kỳ, Hiệp hội Gây mê và Điều trị Đau Châu Âu, Hiệp hội Gây mê và Điều trị Đau Hoa Kỳ, và Hiệp hội Mạch máu Quốc tế, đã cung cấp các khuyến nghị dựa trên bằng chứng cho quản lý DOAC trong giai đoạn trước và sau phẫu thuật.
Bảng 1. Chỉ Định Lâm Sàng và Liều Dùng của Các Thuốc Chống Đông Đường Uống Trực Tiếp (DOACs)
|
DOAC |
Chỉ định lâm sàng và liều lượng tiêu chuẩn |
Giảm liều ở những bệnh nhân bị rung nhĩ không do van tim |
|
|
Rung nhĩ không do van tim |
Thuyên tắc huyết khối tĩnh mạch |
||
|
Apixaban |
5 mg hai lần mỗi ngày |
5mgx2lần/ngày hoặc 2,5 mgx2lần/ngày (sau lần điều trị ban đầu 3-6 tháng) |
Giảm liều ở những bệnh nhân có ≥1 trong số: creatinin huyết thanh <133 μmol/L, tuổi >80, hoặc cân nặng <60 kg |
|
Dabigatran |
150 mg hai lần mỗi ngày |
150mgx2lần/ngày (yêu cầu sử dụng heparin trọng lượng phân tử thấp trong 5 ngày đầu) |
Giảm liều ở những bệnh nhân >75 tuổi hoặc có nguy cơ chảy máu cao |
|
Edoxaban |
60 mg mỗi ngày |
60mg/ngày (yêu cầu sử dụng heparin trọng lượng phân tử thấp trong 5 ngày đầu) |
Reduced dose in patients ≥1 of: creatinine clearance <50 mL/min, age >80y, or major drug interaction |
|
Rivaroxaban |
20 mg mỗi ngày |
20 mg mỗi ngày hoặc 10 mg mỗi ngày (sau 3-6 tháng điều trị ban đầu) |
Giảm liều ở những bệnh nhân có độ thanh thải creatinin <50 mL/phút |
Viết tắt: LMWH: heparin trọng lượng phân tử thấp.
Bài đánh giá này tóm tắt các bằng chứng hiện tại liên quan đến việc quản lý liệu pháp DOAC ở những bệnh nhân trải qua phẫu thuật chương trình, cấp cứu, khẩn cấp, bán khẩn cấp hoặc không phẫu thuật
Phương pháp
Một cuộc tìm kiếm đã được thực hiện trên MEDLINE, CurrentContents và PubMed để tìm các bài báo bằng tiếng Anh được xuất bản từ ngày 1 tháng 1 năm 2012 đến ngày 30 tháng 3 năm 2024, sử dụng các từ khóa chu phẫu, thuốc chống đông đường uống, phẫu thuật, phương pháp xâm lấn. Tổng cộng có 298 bài báo đã được xác định. Chúng tôi bổ sung tìm kiếm này bằng cách kiểm tra thủ công các tài liệu tham khảo của các bài đánh giá hệ thống hoặc tổng quan có liên quan đến quản lý chống đông máu trong chu phẫu và các hướng dẫn thực hành lâm sàng liên quan. Chúng tôi ưu tiên việc chọn các bài báo gần đây và có chất lượng cao dựa trên độ liên quan, các chủ đề được bao phủ, độ nghiêm ngặt của thiết kế nghiên cứu, và các thử nghiệm lâm sàng ngẫu nhiên. Tổng cộng có 99 bài báo được đưa vào, bao gồm 26 thử nghiệm lâm sàng, 30 nghiên cứu quan sát hồi cứu, 28 bài đánh giá hệ thống hoặc tổng quan, và 15 hướng dẫn thực hành lâm sàng.
DOACs và Các Nguyên Tắc Cơ Bản trong Quản Lý chu phẫu
Các loại thuốc DOAC (thuốc chống đông máu đường uống) tác động chống đông bằng cách ức chế yếu tố Xa (apixaban, rivaroxaban, và edoxaban) hoặc yếu tố IIa (dabigatran). DOACs có tác dụng dược lý và dược động học dự đoán được, với tác dụng tối đa xảy ra từ 2 đến 3 giờ sau khi uống DOAC. DOACs được chỉ định để điều trị rung nhĩ không do van và để phòng ngừa và điều trị huyết khối tĩnh mạch (xem Bảng 1). DOACs không nên được kê đơn cho bệnh nhân có van tim cơ học, hội chứng kháng phospholipid, hoặc rung nhĩ liên quan đến thấp tim, cho những người này, các thuốc đối kháng vitamin K (ví dụ: warfarin) được ưu tiên hơn. DOACs không được khuyến cáo sử dụng cho phụ nữ mang thai hoặc cho con bú vì chúng có thể đi qua nhau thai và có mặt trong sữa mẹ, và chưa có đủ dữ liệu về tính an toàn của chúng đối với thai nhi và trẻ sơ sinh.
Có bằng chứng hạn chế về hiệu quả và độ an toàn của việc sử dụng DOAC trong bệnh nhân có huyết khối ở các vị trí không bình thường, bao gồm huyết khối thất trái và huyết khối ở tĩnh mạch cửa và tĩnh mạch não, và về hiệu quả và độ an toàn của việc sử dụng apixaban, rivaroxaban và edoxaban ở bệnh nhân suy thận giai đoạn IV (sự thanh thải creatinine [CrCl] <30 mL/phút). Trong những trường hợp này, DOACs có thể là một lựa chọn điều trị, nhưng quyết định điều trị nên được thực hiện trên cơ sở từng cá nhân và tư vấn với bác sĩ huyết học hoặc bác sĩ tim mạch. Dabigatran bị chống chỉ định ở bệnh nhân có CrCl dưới 30 mL/phút.
Liều DOACs nên được giảm dựa trên các yếu tố ảnh hưởng đến sự thanh thải của DOAC, bao gồm tuổi bệnh nhân từ 80 tuổi trở lên, cân nặng dưới 60 kg, CrCl dưới 50 mL/phút, và các tương tác thuốc DOAC có thể có. Nguy cơ chảy máu chu phẫu không có vẻ khác biệt giữa các loại thuốc DOAC.
Cơ chế tác dụng và dược lý lâm sàng của DOAC
Thời gian bán thải của các thuốc kháng đông đường uống (DOAC) được sử dụng để xác định khoảng thời gian cần ngưng thuốc trước khi thực hiện các phương pháp phẫu thuật hoặc không phẫu thuật nhằm đảm bảo không còn hoặc còn rất ít tác dụng kháng đông vào thời điểm đó (Bảng 2). Thời gian bán thải của các thuốc ức chế yếu tố Xa (apixaban, rivaroxaban, và edoxaban) là từ 8 đến 12 giờ ở những bệnh nhân có mức độ thanh thải creatinine (CrCl) trên 30 mL/phút. Dabigatran phụ thuộc nhiều hơn vào thanh thải qua thận, do đó thời gian bán thải của nó là từ 10 đến 14 giờ ở những bệnh nhân có CrCl từ 50 mL/phút trở lên và từ 18 đến 24 giờ ở những bệnh nhân có CrCl từ 30 đến 49,9 mL/phút.
Các thuốc DOAC có tác dụng kháng đông nhanh (thời gian đạt đỉnh tác dụng: 2-3 giờ sau khi uống), điều này có thể làm tăng nguy cơ chảy máu sau khi thực hiện các phương pháp phẫu thuật hoặc không phẫu thuật. Do đó, việc tái sử dụng thuốc DOAC cần được điều chỉnh theo nguy cơ chảy máu liên quan đến phương pháp và nên trì hoãn nếu có chảy máu sau phẫu thuật hoặc nghi ngờ về tình trạng cầm máu tại vị trí phẫu thuật. Các thuốc DOAC có tác dụng kháng đông nhanh, và vì thời gian ngưng thuốc DOAC trong giai đoạn chu phẫu thường ngắn (ví dụ: 2-4 ngày), nên nguy cơ huyết khối tắc mạch liên quan đến việc ngưng thuốc DOAC trong giai đoạn này là thấp (ví dụ: <0,5%).
Chăm sóc lâm sàng chống đông máu chu phẫu
Quản lý thuốc kháng đông trong giai đoạn chu phẫu có thể liên quan đến các bác sĩ gia đình, bác sĩ nội khoa, bác sĩ phẫu thuật, bác sĩ gây mê và dược sĩ. Việc thúc đẩy giao tiếp và đạt được sự đồng thuận trong quản lý giữa các thành viên trong nhóm chăm sóc sức khỏe có thể giúp ngăn ngừa việc hủy bỏ các thủ thuật phẫu thuật hoặc không phẫu thuật và cải thiện sự hiểu biết và hài lòng của bệnh nhân. Các giao thức tiêu chuẩn hóa về kháng đông, một số trong đó có sẵn dưới dạng công cụ trực tuyến tại điểm chăm sóc (thrombosiscanada.ca, mappp.ipro.org, anticoagulationtoolkit.org), có thể được tích hợp vào hồ sơ y tế điện tử như các công cụ hỗ trợ quyết định lâm sàng. Các phòng khám chống đông máu, dù được thực hiện theo mô hình chăm sóc trực tiếp hay từ xa, có thể cải thiện giao tiếp liên ngành và giải quyết các câu hỏi và mối quan tâm của bệnh nhân về các loại thuốc kháng đông.
Bảng 2. Các tính chất dược lý của thuốc kháng đông đường uống trực tiếp (DOAC)
|
DOAC |
Cơ chế tác động |
Thời gian bán thải (t1/2), giờ |
Thời gian đạt đỉnh (tmax), giờ |
Thải qua thận, % |
Tương tác thuốc tiềm tàng |
Chất đảo ngược |
|
Apixaban |
Ức chế yếu tố Xa |
9-11 |
2-3 |
25 |
Các chất ức chế a và cảm ứng b của P-gp và CYP3A4 |
Andexanet-α hoặc PCC |
|
Dabigatran |
Ức chế yếu tố IIa |
12-14c |
2-3 |
80 |
Các chất ức chế a và cảm ứng b của P-gp |
Idarucizumab, PCC, hoặc PCC hoạt hóa |
|
Edoxaban |
Ức chế yếu tố Xa |
10-14 |
2-3 |
50 |
Các chất ức chế a và cảm ứng b của P-gp |
Andexanet-α hoặc PCC |
|
Rivaroxaban |
Ức chế yếu tố Xa |
9-11 |
2-3 |
33 |
Các chất ức chế a và cảm ứng b của P-gp và CYP3A4 |
Andexanet-α hoặc PCC |
Viết tắt:
- CYP: Cytochrome P.
- P-gp: P-glycoprotein.
- PCC: Prothrombin Complex Concentrates.
Chú thích:
a. Các chất ức chế của P-gp và/hoặc CYP3A4, có thể làm tăng sinh khả dụng của DOACs và có khả năng tăng nguy cơ chảy máu, bao gồm các thuốc kháng nấm (ketoconazole, itraconazole), thuốc kháng virus (ritonavir), dronedarone, verapamil, kháng sinh macrolide (clarithromycin, azithromycin), tamoxifen, các chất ức chế kinase, và các thuốc ức chế miễn dịch (cyclosporine, tacrolimus).
b. Các chất cảm ứng của P-gp và/hoặc CYP3A4, có thể làm giảm sinh khả dụng của DOACs và có khả năng tăng nguy cơ huyết khối, bao gồm rifampin, các thuốc chống co giật (phenytoin, carbamazepine, phenobarbital), dexamethasone, doxorubicin, vinblastine, enzalutamide, và cỏ St. John’s wort.
c. Thời gian bán thải từ 18-24 giờ ở những bệnh nhân có mức độ thanh thải creatinine từ 30-50 mL/phút.
Bệnh nhân thực hiện phẫu thuật chương trình hoặc không phẫu thuật
Khi lựa chọn kế hoạch điều trị quản lý thuốc kháng đông đường uống trực tiếp (DOAC) trong giai đoạn chu phẫu, các bác sĩ lâm sàng nên phân loại nguy cơ chảy máu liên quan đến phương pháp phẫu thuật hoặc không phẫu thuật theo các mức độ: nguy cơ tối thiểu, nguy cơ thấp đến trung bình, và nguy cơ cao. Mặc dù một quy trình chuẩn hóa về việc ngưng và tái sử dụng thuốc DOAC có thể được khuyến nghị dựa trên phân loại nguy cơ chảy máu này (Hình 1), các yếu tố khác có thể ảnh hưởng đến nguy cơ chảy máu, chẳng hạn như tiền sử chảy máu trước đó và bệnh ung thư đang hoạt động, cũng nên được xem xét.
Tiếp tục sử dụng DOAC trong giai đoạn chu phẫu cho các phẫu thuật chương trình có nguy cơ tối thiểu
Các nghiên cứu gần đây đã ủng hộ việc tiếp tục sử dụng DOAC ở những bệnh nhân thực hiện các phẫu thuật có nguy cơ chảy máu tối thiểu. Một nghiên cứu tiến cứu trên 846 bệnh nhân thực hiện phẫu thuật cắt đốt catheter để điều trị rung nhĩ không do bệnh van tim đã báo cáo rằng tỷ lệ xảy ra biến cố kết hợp gồm huyết khối tắc mạch triệu chứng và các biến cố chảy máu lớn trong vòng 30 ngày sau thủ thuật là 0,7% ở những bệnh nhân không ngưng DOAC và 1,2% ở những bệnh nhân ngưng DOAC để phẫu thuật (P = 0,48). Trong 737 bệnh nhân được cấy máy tạo nhịp tim hoặc máy khử rung tim nội tạng hoặc thực hiện cắt bỏ nút nhĩ thất mà không ngưng DOAC, tỷ lệ tụ máu tại vị trí cấy ghép hoặc chảy máu lớn khác là từ 1,3% đến 2,1%. Trong một nghiên cứu hồi cứu trên 112 bệnh nhân, so với việc ngưng tạm thời DOAC, không có sự gia tăng chảy máu lớn ở những bệnh nhân tiếp tục sử dụng DOAC trong ngày thực hiện các thủ thuật da nhỏ. Trong 2 phân tích tổng hợp bao gồm 988 bệnh nhân thực hiện các thủ thuật nha khoa nhỏ và đang dùng DOAC, không có sự gia tăng chảy máu lớn ở những bệnh nhân tiếp tục sử dụng DOAC so với việc ngưng tạm thời DOAC. Trong các nghiên cứu hồi cứu bao gồm tổng cộng 114 bệnh nhân không ngưng DOAC trước phẫu thuật đục thủy tinh thể thực hiện bằng gây tê tại chỗ, tỷ lệ chảy máu tại vị trí phẫu thuật là từ 0% đến 1,8%.
Hình 1. Lịch Trình Liều Dùng Thuốc Chống Đông Máu Đường Uống (DOAC) Trong Thời Gian chu phẫu
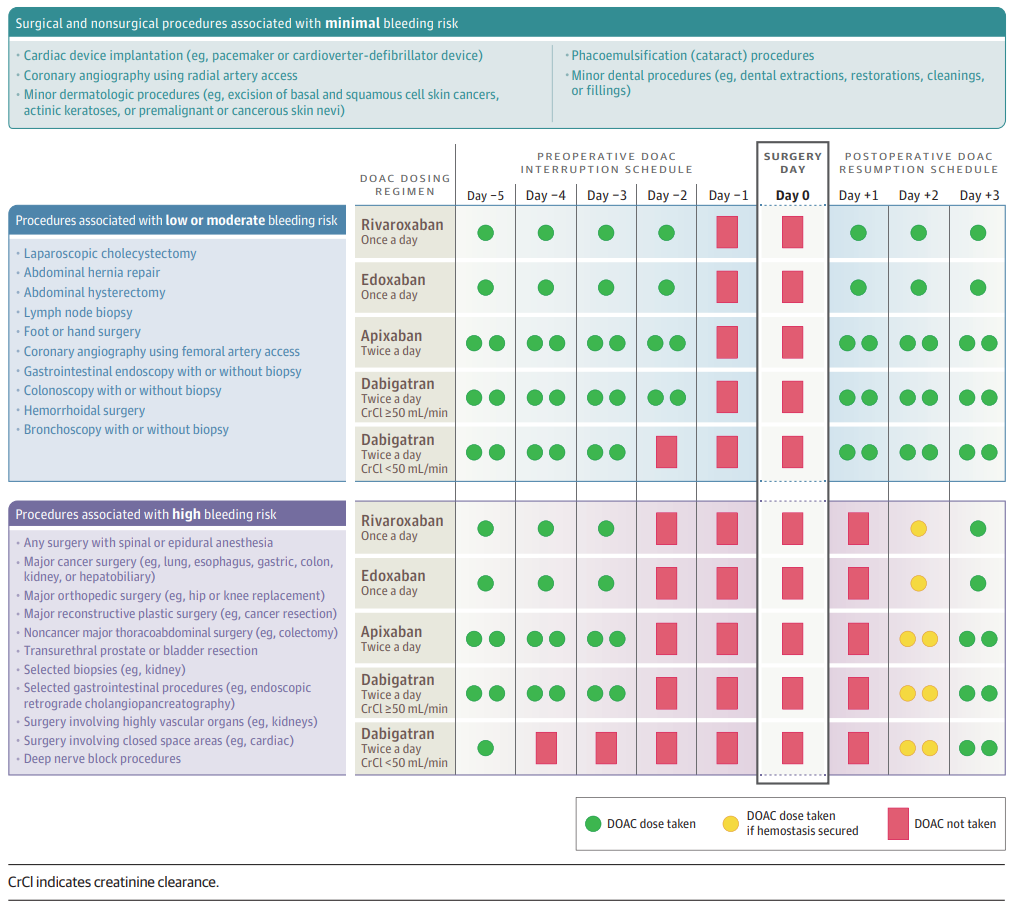
Ngưng sử dụng DOAC cho các phẫu thuật chương trình hoặc không phẫu thuật
Đối với những bệnh nhân thực hiện các thủ thuật có nguy cơ chảy máu tối thiểu, như nhổ răng hoặc loại bỏ tổn thương da, những người đang dùng DOAC một lần mỗi ngày có thể trì hoãn liều buổi sáng đến buổi tối sau thủ thuật, và bệnh nhân dùng DOAC hai lần mỗi ngày có thể bỏ qua liều buổi sáng. Ngoài ra, DOAC có thể được ngưng vào ngày thực hiện thủ thuật nếu có lo ngại về chảy máu quá mức.
Bệnh nhân thực hiện các phẫu thuật chương trình hoặc không phẫu thuật có nguy cơ chảy máu thấp đến trung bình, chẳng hạn như cắt túi mật hoặc phẫu thuật thoát vị bẹn, nên ngưng DOAC một ngày trước phẫu thuật, tương ứng với khoảng thời gian 30 đến 36 giờ (khoảng 3 lần thời gian bán thải) giữa liều cuối cùng và thủ thuật để giảm thiểu tác dụng kháng đông còn lại vào thời điểm phẫu thuật. Bệnh nhân thực hiện các phẫu thuật có nguy cơ chảy máu cao, chẳng hạn như thay khớp lớn hoặc phẫu thuật ung thư, nếu đang dùng DOAC ức chế yếu tố Xa (apixaban, rivaroxaban, hoặc edoxaban) cần ngưng thuốc 2 ngày trước phẫu thuật, tương ứng với khoảng thời gian 60 đến 68 giờ (khoảng 5 lần thời gian bán thải) giữa liều cuối cùng và thủ thuật. So với bệnh nhân dùng dabigatran với CrCl từ 50 mL/phút trở lên, bệnh nhân đang nhận DOAC ức chế yếu tố IIa có CrCl dưới 50 mL/phút nên ngưng dabigatran thêm 1 ngày trước phẫu thuật có nguy cơ thấp đến trung bình và 2 ngày trước phẫu thuật có nguy cơ chảy máu cao (Figure 1) (Box).
Chiến lược được đề cập ở trên đã được nghiên cứu trong một nghiên cứu quản lý chu phẫu (PAUSE) tiền cứu, với 3007 bệnh nhân điều trị DOAC bị rung nhĩ và có CrCl lớn hơn 30 mL/phút, những người đã trải qua một phẫu thuật chương trình hoặc không phẫu thuật. Nhóm nghiên cứu bao gồm 1257 (41,8%) bệnh nhân dùng apixaban, 668 (22,2%) bệnh nhân dùng dabigatran và 1082 (36,0%) bệnh nhân dùng rivaroxaban. Nhóm này bao gồm 1007 bệnh nhân (33,5%) đã thực hiện phẫu thuật có nguy cơ chảy máu cao. Trong nghiên cứu này, bệnh nhân được quản lý theo một quy trình chuẩn hóa DOAC chu phẫu được mô tả trong Hình 1 và 2 và không nhận heparin để bắc cầu. Tỷ lệ chảy máu lớn trong 30 ngày sau phẫu thuật là 1,35% (95% CI, 0%-2,00%) ở nhóm dùng apixaban, 0,90% (95% CI, 0%-1,73%) ở nhóm dùng dabigatran, và 1,85% (95% CI, 0%-2,65%) ở nhóm dùng rivaroxaban. Tỷ lệ huyết khối động mạch (thiếu máu não thoáng qua, đột quỵ, và tắc mạch hệ thống) là 0,16% (95% CI, 0%-0,48%) ở nhóm dùng apixaban, 0,60% (95% CI, 0%-1,33%) ở nhóm dùng dabigatran, và 0,37% (95% CI, 0%-0,82%) ở nhóm dùng rivaroxaban. Ở những bệnh nhân trải qua phẫu thuật có nguy cơ chảy máu cao, tỷ lệ chảy máu lớn là 2,96% (95% CI, 0%-4,68%) ở nhóm dùng apixaban, 0,88% (95% CI, 0%-2,62%) ở nhóm dùng dabigatran, và 2,95% (95% CI, 0%-4,76%) ở nhóm dùng rivaroxaban.
Một nghiên cứu tiền cứu về quản lý DOAC chu phẫu với 422 bệnh nhân, trong đó việc ngưng DOAC được xác định bởi bác sĩ điều trị (và dao động từ 1-218 giờ), báo cáo rằng sau khoảng thời gian ngưng từ 49 đến 72 giờ, 95% bệnh nhân có mức DOAC trước phẫu thuật dưới 30 ng/mL, tương tự như 94,1% bệnh nhân trong nghiên cứu PAUSE có mức DOAC dưới 30 ng/mL sau thời gian ngưng từ 60 đến 68 giờ. Một nghiên cứu hồi cứu đã đánh giá quản lý DOAC chu phẫu ở 525 bệnh nhân điều trị DOAC thực hiện một phẫu thuật hoặc thủ thuật theo kế hoạch. Không giống như nghiên cứu PAUSE, quản lý DOAC chu phẫu không được chuẩn hóa trong nghiên cứu này và được quyết định bởi bác sĩ điều trị. Với phương pháp này, 2,4% bệnh nhân đã phát triển chảy máu lớn và 0,8% có huyết khối tắc mạch động mạch, tỷ lệ cao hơn so với quan sát trong nghiên cứu PAUSE.
Tái sử dụng DOAC sau phẫu thuật
Thời gian tái sử dụng DOAC sau phẫu thuật dựa trên nguy cơ chảy máu liên quan đến phương pháp phẫu thuật hoặc không phẫu thuật và đánh giá tình trạng cầm máu tại vị trí phẫu thuật, bao gồm lượng máu mất tại các băng gạc và ống dẫn lưu tại vị trí phẫu thuật. Trong nghiên cứu PAUSE, DOACs được tái sử dụng không sớm hơn 24 giờ sau các phương pháp phẫu thuật hoặc không phẫu thuật có nguy cơ chảy máu thấp đến trung bình và từ 48 đến 72 giờ sau các thủ thuật có nguy cơ chảy máu cao, với sự cho phép trì hoãn tái sử dụng DOAC thêm 2 đến 3 ngày cho một số bệnh nhân (ví dụ, những người có hiện tượng tiểu máu tiếp tục sau phẫu thuật cắt tuyến tiền liệt) hoặc nếu có lo ngại về chảy máu tại vị trí phẫu thuật sau phẫu thuật tim, não hoặc cột sống. Phương pháp này liên quan đến tỷ lệ chảy máu sau phẫu thuật trong 30 ngày là 0,9% (95% CI, 0%-1,32%) ở bệnh nhân có nguy cơ chảy máu thấp đến trung bình và 2,48% (95% CI, 0%-3,43%) ở bệnh nhân có nguy cơ chảy máu cao. Đối với những bệnh nhân thực hiện thủ thuật phẫu thuật hoặc không phẫu thuật có nguy cơ chảy máu cao và có nguy cơ tăng huyết khối tĩnh mạch sau phẫu thuật, nghiên cứu PAUSE cho phép bệnh nhân nhận chế độ dự phòng bằng heparin trọng lượng phân tử thấp (LMWH) liều thấp (ví dụ, dalteparin 5000 IU hàng ngày, enoxaparin 40 mg hàng ngày) trong 1 đến 3 ngày cho đến khi DOAC được tái sử dụng.
Box: Các câu hỏi thường gặp về quản lý thuốc kháng đông đường uống trực tiếp (DOAC) trong giai đoạn chu phẫu
- Nên quản lý DOAC như thế nào cho bệnh nhân thực hiện các thủ thuật nhỏ, tại phòng khám, chẳng hạn như nhổ răng, làm sạch răng hoặc loại bỏ tổn thương da?
Hầu hết các thủ thuật nhỏ, tại phòng khám có thể được thực hiện an toàn mà không cần ngưng DOAC. Tuy nhiên, để tránh mức DOAC cao gần thời điểm thủ thuật, nên ngừng liều DOAC buổi sáng đối với bệnh nhân dùng DOAC hai lần mỗi ngày (apixaban, dabigatran) và trì hoãn đến buổi tối liều DOAC đối với bệnh nhân dùng DOAC một lần mỗi ngày (rivaroxaban, edoxaban). - Nên quản lý DOAC như thế nào cho bệnh nhân thực hiện nội soi đại tràng?
Hầu hết các thủ thuật nội soi đại tràng có nguy cơ chảy máu thấp. DOAC có thể được ngưng 1 ngày trước thủ thuật và trong ngày thực hiện thủ thuật. Đối với những người thực hiện cắt bỏ polyp lớn (>1 cm) hoặc nhiều polyp, nên trì hoãn việc tái sử dụng DOAC thêm 1 đến 2 ngày sau khi nội soi. - Nên quản lý DOAC như thế nào cho bệnh nhân thực hiện các phẫu thuật lớn cần ít nhất một đêm nhập viện?
Hầu hết các phẫu thuật cần nhập viện ít nhất 1 đêm được phân loại là nguy cơ chảy máu cao, bao gồm thay khớp hông hoặc đầu gối; phẫu thuật ung thư lớn; phẫu thuật tim, thần kinh hoặc cột sống; hoặc bất kỳ phẫu thuật nào có gây tê thần kinh (cột sống/epidural). Đối với những bệnh nhân này, nên ngừng DOAC 2 ngày trước phẫu thuật và ít nhất 2 ngày sau phẫu thuật. Nếu có chảy máu tiếp tục hoặc lo ngại về chảy máu ở các vùng giải phẫu nhất định (vùng ngoài tim, nội sọ), nên ngưng DOAC thêm 1 đến 3 ngày sau phẫu thuật cho đến khi được xác định là an toàn để tái sử dụng DOAC.
Đo lường mức DOAC chu phẫu
Hiện có ít dữ liệu về tác động của việc đo mức DOAC trước phẫu thuật đối với nguy cơ chảy máu chu phẫu. Mức DOAC được coi là an toàn để thực hiện phẫu thuật, đặc biệt là các phẫu thuật có nguy cơ chảy máu cao, chưa được thiết lập rõ ràng. Một mức DOAC dưới 50 ng/mL có thể được coi là tác dụng kháng đông tối thiểu, không đáng kể về mặt lâm sàng, và một mức DOAC dưới 30 ng/mL có thể được coi là mức không thể phát hiện được. Trong nghiên cứu PAUSE, 2540 (85%) bệnh nhân đã thực hiện xét nghiệm mức DOAC ngay trước thủ thuật phẫu thuật hoặc không phẫu thuật theo kế hoạch, mặc dù xét nghiệm này chưa được sử dụng trong thực tế lâm sàng. Với quản lý chu phẫu chuẩn hóa này, hơn 90% tổng số bệnh nhân có mức DOAC trước phẫu thuật dưới 50 ng/mL; trong nhóm bệnh nhân có nguy cơ chảy máu cao, 98,9% có mức DOAC còn lại dưới 50 ng/mL và 94,7% có mức dưới 30 ng/mL. Một phân tích phụ của PAUSE không tìm thấy mối liên hệ đáng kể giữa mức DOAC trước phẫu thuật (<30 ng/mL, 30-50 ng/mL, hoặc >50 ng/mL) và chảy máu lớn hoặc không lớn chu phẫu. Các hướng dẫn từ Hội Bác sĩ lồng ngực Hoa Kỳ khuyến cáo không nên sử dụng thường xuyên xét nghiệm mức DOAC trước thủ thuật theo kế hoạch do sự không chắc chắn về tầm quan trọng lâm sàng của mức DOAC và vì nhiều trung tâm y tế không có khả năng đo mức DOAC. Xét nghiệm mức DOAC có thể hữu ích trước các phẫu thuật cấp cứu, khẩn cấp, hoặc bán khẩn cấp, như đã thảo luận dưới đây.
Sử dụng Heparin trong giai đoạn chu phẫu
Đối với bệnh nhân điều trị bằng warfarin, thuốc heparin trọng lượng phân tử thấp (LMWH) thường được dùng trong 3 đến 4 ngày trước và 4 đến 5 ngày sau phẫu thuật để giảm thiểu thời gian bệnh nhân không được kháng đông hoàn toàn trong giai đoạn chu phẫu, khi điều trị warfarin bị ngừng và sau đó được tiếp tục. Tuy nhiên, so với warfarin, tác dụng kháng đông của DOAC giảm nhanh hơn sau khi ngừng và được khôi phục nhanh hơn sau khi tiếp tục, do đó không cần thiết phải sử dụng heparin LMWH trong giai đoạn chu phẫu khi ngừng DOAC. Hướng dẫn thực hành của Hội Bác sĩ Lồng ngực Hoa Kỳ khuyến cáo không nên sử dụng heparin để bắc cầu trong giai đoạn chu phẫu khi ngừng DOAC vì phương pháp này làm tăng nguy cơ chảy máu, có thể làm trì hoãn việc tiếp tục điều trị kháng đông và do đó có thể làm tăng nguy cơ huyết khối tắc mạch động mạch. Trong các bệnh nhân điều trị bằng DOAC cần thực hiện phẫu thuật/thủ thuật chương trình, việc sử dụng cầu nối bằng LMWH liên quan đến nguy cơ chảy máu cao hơn so với không sử dụng cầu nối (6,8% so với 1,8%; P < .001) và không giảm nguy cơ huyết khối tắc mạch động mạch (0,5% so với 0,3%; P = .46). Đối với bệnh nhân thực hiện phẫu thuật có nguy cơ chảy máu cao liên quan đến nguy cơ huyết khối tĩnh mạch cao (ví dụ, phẫu thuật ung thư lớn, phẫu thuật cột sống, hoặc thay khớp hông/đầu gối), nên bắt đầu dùng LMWH liều thấp (dự phòng) (ví dụ, dalteparin 5000 IU mỗi ngày hoặc enoxaparin 40 mg mỗi ngày) trong vòng 24 giờ sau phẫu thuật và tiếp tục trong 2 đến 3 ngày trước khi tái sử dụng DOAC.
Các cân nhắc đặc biệt cho bệnh nhân dùng DOAC thực hiện phẫu thuật chương trình
Bệnh nhân có chức năng thận bị suy giảm
Chiến lược quản lý được nêu trong Hình 1 áp dụng cho bệnh nhân có độ thanh thải creatinine (CrCl) từ 30 mL/phút trở lên, nhận thức rằng một số bệnh nhân trong số này đang sử dụng chế độ liều DOAC thấp hơn được điều chỉnh theo chức năng thận suy giảm. Tuy nhiên, đối với bệnh nhân suy thận nặng (CrCl, 15-29 mL/phút) hoặc bệnh thận giai đoạn cuối (CrCl, <15 mL/phút), dữ liệu về dược động học của DOAC và thời gian ngừng DOAC trước phẫu thuật còn hạn chế và không rõ ràng. Do đó, đối với bệnh nhân có CrCl dưới 30 mL/phút, ý kiến của các chuyên gia khuyến nghị nên kéo dài thời gian ngừng DOAC thêm 3 đến 4 ngày thay vì 2 ngày trước phẫu thuật. Dabigatran bị chống chỉ định ở bệnh nhân có CrCl dưới 30 mL/phút; bệnh nhân có CrCl từ 30 đến 50 mL/phút đang dùng dabigatran nên ngừng thuốc này thêm 1 đến 2 ngày trước phẫu thuật để đảm bảo thuốc được thanh thải hoàn toàn.
Bệnh nhân thực hiện gây tê tủy sống (gây tê tủy sống hoặc gây tê ngoài màng cứng)
Đối với những cá nhân thực hiện gây tê tủy sống hoặc các thủ thuật, Hiệp hội Gây tê vùng và Giảm đau Hoa kỳ khuyến cáo ngừng DOACs 3 ngày trước phẫu thuật nếu bệnh nhân đang dùng apixaban, edoxaban, hoặc rivaroxaban, và 4 ngày trước phẫu thuật nếu bệnh nhân đang dùng dabigatran. Hiệp hội Gây tê vùng và Giảm đau Châu Âu khuyến nghị ít nhất là 72 giờ ngừng DOAC trước khi thực hiện một thủ thuật phẫu thuật hoặc không phẫu thuật để giảm thiểu nguy cơ chảy máu ngoài màng cứng, một biến chứng hiếm nhưng nghiêm trọng có thể dẫn đến liệt chân. Những khuyến nghị này cũng áp dụng cho bệnh nhân thực hiện tiêm steroid ngoài màng cứng và các chặn dây thần kinh giao cảm.
Bệnh nhân thực hiện các thủ thuật nha khoa
Các thủ thuật nha khoa, như nhổ răng, các thủ thuật nội nha (ví dụ, chữa tủy), và làm sạch răng, là những thủ thuật phổ biến và có thể liên quan đến chảy máu tại vị trí thủ thuật. Chảy máu có thể được giảm thiểu bằng cách trì hoãn hoặc bỏ qua liều DOAC vào ngày thực hiện thủ thuật và bằng cách cung cấp áp lực đủ tại vị trí thủ thuật. Acid tranexamic uống, một tác nhân chống tiêu sợi huyết dùng để ngăn ngừa chảy máu sau phẫu thuật lớn, có thể được sử dụng như một loại nước súc miệng (500 mg viên nghiền trong 5-10 mL nước ấm) 3 đến 4 lần mỗi ngày sau thủ thuật cho bệnh nhân khi có dự đoán chảy máu.
Bệnh nhân thực hiện nội soi
Nội soi đại tràng và các thủ thuật nội soi tiêu hóa khác là những thủ thuật phổ biến yêu cầu quản lý kháng đông và được coi là có nguy cơ chảy máu từ thấp đến trung bình. Tuy nhiên, một số thủ thuật, như loại bỏ polyp lớn (>1 cm) hoặc nội soi ngược dòng tụy với cắt cơ vòng, được coi là có nguy cơ chảy máu cao. Các thủ thuật này yêu cầu ngừng DOAC thêm 1 ngày trước thủ thuật và 1 đến 2 ngày sau thủ thuật (tổng cộng 4-5 ngày ngừng DOAC) so với ngừng DOAC trong 2 ngày cho các thủ thuật có nguy cơ chảy máu từ thấp đến trung bình.
Bệnh nhân không thể tiếp tục dùng thuốc uống trong giai đoạn hậu phẫu sớm
Đối với bệnh nhân đã thực hiện phẫu thuật nội tạng lớn hoặc phẫu thuật ruột hoặc phát triển tình trạng liệt dạ dày hoặc tắc ruột sau phẫu thuật và không thể tiếp tục dùng thuốc uống trong 2 đến 4 ngày, nên sử dụng chế độ LMWH liều thấp (như dalteparin 5000 IU mỗi ngày hoặc enoxaparin 40 mg mỗi ngày) như một biện pháp phòng ngừa huyết khối cho đến khi thuốc uống có thể được tiếp tục. LMWH liều điều trị không được khuyến cáo do nguy cơ chảy máu sau phẫu thuật tăng cao.
Phẫu thuật cấp cứu, khẩn cấp hoặc bán khẩn cấp
Phẫu thuật khẩn cấp thường được thực hiện trong vòng 6 giờ sau khi xuất hiện triệu chứng lâm sàng và bao gồm các ca phẫu thuật cho các trường hợp như vỡ hoặc tắc nghẽn cơ quan nội tạng, hoặc phẫu thuật cho các chảy máu đe dọa tính mạng hoặc tại vị trí quan trọng (ví dụ, vỡ túi phình mạch máu não). Phẫu thuật cấp cứu thường được thực hiện trong vòng 24 giờ sau khi xuất hiện triệu chứng lâm sàng và bao gồm các ca phẫu thuật cho các trường hợp như gãy xương chi dưới hoặc chi trên hoặc thiếu máu cấp tính của chi. Phẫu thuật bán khẩn cấp hoặc không phẫu thuật ít được định nghĩa rõ ràng hơn, nhưng bao gồm các tình trạng như viêm túi mật cấp tính hoặc viêm đại tràng, áp xe không nhiễm trùng, hoặc tràn dịch ác tính hoặc không ác tính ổn định có thể được điều trị bằng thuốc trước khi thực hiện các thủ thuật phẫu thuật hoặc qua da.
Phẫu thuật Cấp cứu hoặc khẩn cấp
Bệnh nhân đang dùng DOAC và cần thực hiện các phương pháp phẫu thuật khẩn cấp hoặc cấp cứu có nguy cơ cao bị chảy máu (17%-23%) cũng như nguy cơ huyết khối tĩnh mạch và động mạch (7%-16%). Hiệu quả chống đông của DOAC có thể được trung hòa bằng các tác nhân đảo ngược DOAC đặc hiệu, bao gồm andexanet-α cho apixaban, edoxaban và rivaroxaban, hoặc idarucizumab, một đoạn kháng thể đơn dòng đặc hiệu cho dabigatran. Phức hợp Prothrombin đậm đặc (PCC) và PCC kích hoạt, các tác nhân chống đông không đặc hiệu, có thể được sử dụng để đảo ngược hiệu quả của tất cả các DOAC.
Các tác nhân đảo ngược DOAC có chi phí cao: andexanet-α dao động từ 10.000 đến 12.000 USD, idarucizumab từ 5.000 đến 6.000 USD, và prothrombin complex concentrates cùng PCC kích hoạt từ 4.000 đến 7.000 USD. Hiệu quả chi phí của việc đảo ngược DOAC trong bối cảnh tiền phẫu thuật chưa được nghiên cứu. Một nghiên cứu năm 2024 đánh giá andexanet-α ở 530 bệnh nhân bị xuất huyết não cho thấy so với chăm sóc thông thường (85,5% nhận PCC), andexanet-α liên quan đến hiệu quả cầm máu tốt hơn (67,0% so với 53,1%; P = 0,003), nhưng cũng đi kèm với tăng nguy cơ đột quỵ thiếu máu cục bộ và các sự kiện huyết khối (10,3% so với 5,6%; P = 0,048), cho thấy andexanet-α nên được sử dụng cẩn thận ở những bệnh nhân có tiền sử đột quỵ hoặc huyết khối.
Nghiên cứu REVERSE-AD đã tuyển chọn 202 bệnh nhân dùng dabigatran cần thực hiện một phương pháp khẩn cấp và nhận đảo ngược thuốc chống đông với 5 g idarucizumab tiêm tĩnh mạch. Nghiên cứu này cho thấy cầm máu trong quá trình thủ thuật là bình thường ở 93,4% bệnh nhân, cầm máu bất thường nhẹ ở 5,1%, và cầm máu bất thường vừa phải ở 1,5%; tỷ lệ sự kiện huyết khối trong 90 ngày là 7,4%. Một nghiên cứu hồi cứu tại một trung tâm với 44 bệnh nhân dùng DOAC trước khi nhập viện (27 người dùng apixaban và 16 người dùng rivaroxaban) cho thấy 30 bệnh nhân (78,9%) có hiệu quả cầm máu tốt hoặc xuất sắc trong vòng 24 giờ sau khi sử dụng andexanet-α trong quá trình thủ thuật. Trong một nghiên cứu hồi cứu khác của 85 bệnh nhân bị chảy máu lớn (33 người dùng andexanet-α và 52 người dùng 4-factor PCC), hiệu quả cầm máu là tương tự ở cả hai nhóm (84,8% so với 76,9%; P = 0,373) và các sự kiện huyết khối trong thời gian nằm viện là phổ biến hơn trong nhóm andexanet-α (18%) so với 4-factor PCC (3,8%; P = 0,027). Một nghiên cứu nhóm báo cáo kết quả của 84 bệnh nhân dùng rivaroxaban hoặc apixaban bị chảy máu lớn và cần can thiệp khẩn cấp và được điều trị bằng PCC. PCC được xem là hiệu quả ở 58 bệnh nhân (69,1%) và không hiệu quả ở 26 bệnh nhân (30,9%), trong số đó 16 bệnh nhân (61,5%) bị xuất huyết não; 2 bệnh nhân phát triển đột quỵ thiếu máu cục bộ sau khi điều trị bằng PCC.
Quản lý DOAC cho các phương pháp phẫu thuật Cấp cứu, khẩn cấp hoặc bán khẩn cấp
Các quyết định quản lý cho bệnh nhân đang dùng DOAC cần thực hiện các phương pháp phẫu thuật cấp cứu, khẩn cấp hoặc bán khẩn cấp liên quan đến nhiều yếu tố về bệnh nhân và quy trình, khiến việc xây dựng các phương thức quản lý chuẩn trở nên khó khăn hơn so với phẫu thuật chương trình. Do đó, có sự khác biệt lớn trong thực hành quản lý cho các bệnh nhân dùng DOAC khi thực hiện phẫu thuật khẩn cấp hoặc cấp cứu.
Một phương pháp thực nghiệm được đề xuất, chưa được đánh giá trong các thử nghiệm lâm sàng ngẫu nhiên, được trình bày trong Hình 2. Phương pháp quản lý này dựa trên việc liệu các trung tâm y tế có cung cấp kiểm tra mức độ DOAC hay không, bao gồm các xét nghiệm đặc hiệu DOAC để đo hiệu quả chống đông của apixaban, edoxaban và rivaroxaban (biểu thị bằng mức anti-factor Xa, ng/mL) và thời gian đông máu loãng hoặc thời gian đông máu ecarin để đo hiệu quả chống đông của dabigatran (biểu thị bằng giây). Kiểm tra mức độ DOAC có thời gian phản hồi nhanh (<30 phút) nhưng không có sẵn ở nhiều trung tâm y tế ở Hoa Kỳ, đặc biệt là cho các chất ức chế factor Xa đường uống.
Phẫu thuật Cấp cứu
Nếu kiểm tra mức độ DOAC có sẵn, một mức độ DOAC từ 50 ng/mL trở lên có thể cần sử dụng tác nhân đảo ngược DOAC, trong khi mức độ dưới 50 ng/mL có thể cho phép thực hiện phẫu thuật mà không cần can thiệp đảo ngược. Tuy nhiên, không có bằng chứng chất lượng cao hỗ trợ hướng dẫn này. Đối với các bệnh nhân cần thực hiện phương pháp phẫu thuật cấp cứu tại một trung tâm y tế không thực hiện kiểm tra mức độ DOAC, thuốc đảo ngược DOAC nên được xem xét nếu liều DOAC gần đây nhất được dùng dưới 48 giờ trước khi thực hiện.
Phương pháp phẫu thuật khẩn cấp, bán khẩn cấp hoặc không phẫu thuật
Bệnh nhân cần thực hiện một phương pháp phẫu thuật khẩn cấp và có mức độ DOAC dưới 50 ng/mL có thể tiếp tục thực hiện phẫu thuật mà không cần sử dụng tác nhân đảo ngược DOAC. Đối với bệnh nhân có mức DOAC trên 50 ng/mL, xét nghiệm có thể được lặp lại gần thời điểm phẫu thuật và nếu dưới 50 ng/mL, việc sử dụng tác nhân đảo ngược là không cần thiết. Các bệnh nhân có mức DOAC trên 50 ng/mL khi xét nghiệm lại nên được xem xét điều trị bằng tác nhân đảo ngược. Đối với các bệnh nhân cần thực hiện phẫu thuật khẩn cấp tại một trung tâm y tế nơi không có kiểm tra mức độ DOAC, thuốc đảo ngược DOAC nên được xem xét nếu liều DOAC gần đây nhất được dùng dưới 48 giờ trước khi thực hiện. Các phương pháp phẫu thuật bán khẩn cấp nên được trì hoãn cho đến khi ít nhất 48 giờ đã trôi qua kể từ liều DOAC cuối cùng.
Hình 2. Cách tiếp cận quản lý thuốc chống đông máu đường uống trực tiếp (DOAC) trong thời gian chu phẫu đối với các phương pháp phẫu thuật chương trình, khẩn cấp, cấp cứu hoặc không phẫu thuật
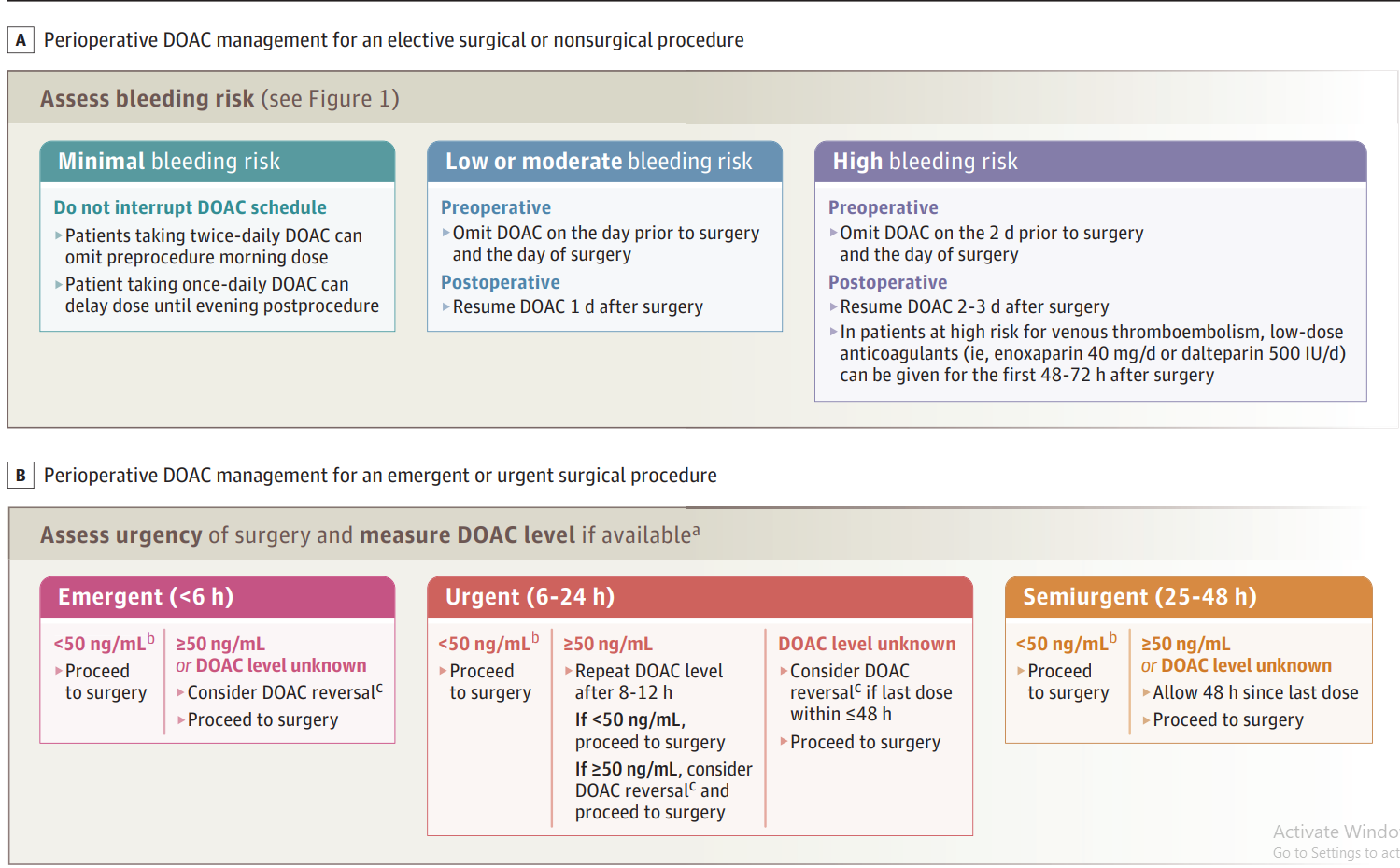
a. Các xét nghiệm chống yếu tố Xa đối với apixaban, edoxaban, và rivaroxaban và thời gian đông máu loãng đối với dabigatran.
b. Đối với thời gian đông máu loãng, <50 giây.
c. Các tác nhân đảo ngược DOAC bao gồm các tinh chế phức hợp prothrombin, idarucizumab (chỉ dành cho bệnh nhân sử dụng dabigatran), và andexanet-α (chỉ dành cho bệnh nhân sử dụng apixaban, edoxaban, hoặc rivaroxaban).
Vấn Đề Quản Lý DOAC Trước và Sau Phẫu Thuật Cần Nghiên Cứu Thêm
Một thử nghiệm ngẫu nhiên hiện đang diễn ra (PAUSE-2) đang tuyển chọn các bệnh nhân mắc rung nhĩ đang sử dụng DOAC và cần thực hiện các phương pháp phẫu thuật chương trình có liên quan đến gây mê thần kinh để đánh giá độ dài phù hợp của việc ngắt quãng DOAC. Một nghiên cứu mở, ngẫu nhiên, tiến cứu và đa trung tâm (ANNEXA-RS) dự kiến sẽ tuyển chọn các bệnh nhân cần thực hiện thủ thuật, phẫu thuật cấp cứu trong vòng 15 giờ kể từ liều DOAC gần nhất để so sánh andexanet-α với chăm sóc thông thường. Có một số dữ liệu sơ bộ được công bố về các xét nghiệm điểm chăm sóc máu toàn phần và nước tiểu cho DOAC, nhưng cần các nghiên cứu quản lý lâm sàng được thiết kế tốt.
Hạn Chế
Bài tổng quan này có một số hạn chế. Thứ nhất, nhiều thực hành được khuyến nghị về quản lý DOAC trước và sau phẫu thuật dựa trên bằng chứng hạn chế, đặc biệt là cho các phương pháp phẫu thuật khẩn cấp hoặc cấp cứu. Thứ hai, có thể một số nghiên cứu liên quan đã bị bỏ sót. Thứ ba, không thực hiện đánh giá chất lượng chính thức của tài liệu được đưa vào.
Kết Luận
Khi bệnh nhân đang sử dụng DOAC cần thực hiện một phương pháp phẫu thuật chương trình hoặc không phẫu thuật, các phương thức quản lý chuẩn có thể được áp dụng mà không cần kiểm tra mức DOAC hoặc sử dụng heparin bắc cầu. Khi bệnh nhân dùng DOAC cần thực hiện một phương pháp phẫu thuật cấp cứu, khẩn cấp hoặc bán khẩn cấp, việc sử dụng các tác nhân đảo ngược chống đông có thể là phù hợp khi mức DOAC tăng cao hoặc không có sẵn.
Nội dung đầy đủ của bài, vui lòng kích chuột TẠI ĐÂY
Other library
- How a Simple Urine Test Could Reveal Early-Stage Lung Cancer ( 10:08 - 26/01/2024 )
- "Allogeneic Stem Cell Therapy for Acute Ischemic Stroke The Phase 2/3 TREASURE Randomized Clinical Trial" ( 08:43 - 19/01/2024 )
- Can Endos Use Social Media Safely? ( 08:01 - 11/12/2023 )
- One in 10 People Who Had Omicron Got Long COVID: Study ( 20:25 - 01/06/2023 )
- Physical Medicine Academy Issues Guidance on Long COVID Neurologic Symptoms ( 09:58 - 19/05/2023 )
- Breakthrough' Study: Diabetes Drug Helps Prevent Long COVID ( 08:55 - 15/03/2023 )
- BCG vaccine (thuốc chủng ngừa bệnh lao) & SARS-CoV 2 (covid-19) infection ( 10:08 - 27/10/2022 )
- Đại dịch COVID-19 đã kết thúc? ( 09:11 - 22/09/2022 )
- Dị hình giới tính ở COVID-19: Ý nghĩa tiềm năng về lâm sàng và sức khỏe cộng đồng ( 09:22 - 19/03/2022 )
- COVID-19 Update ( 21:00 - 06/03/2022 )








